Bases anatomofisiológicas com implicações clínicas
Para melhor compreensão dos vários problemas clínicos que afectam o sistema ocular, são recordados sucintamente alguns aspectos da respectiva anatomofisiologia.
Os globos oculares estão localizados nas cavidades ósseas denominadas órbitas, compostas de porções dos ossos frontal, maxilar superior, malar, esfenóide, etmóide, lacrimal e palatino.
Ao globo ocular encontram-se associadas estruturas acessórias adiante discriminadas (anexos): pálpebras, cílios (pestanas), supracílios (sobrancelhas), conjuntiva, músculos extrínsecos e aparelho lacrimal.
O diâmetro do globo ocular no recém-nascido corresponde a cerca de 65% do adulto (respectivamente ~17 mm e 24 mm). O olho aumenta rapidamente de tamanho durante os primeiros 2 anos da vida, salientando-se que o respectivo crescimento é mais lento, depois, até à puberdade. Cada globo ocular compõe-se, respectivamente, de três túnicas, de quatro meios transparentes e dos já referidos anexos. (Figura 1)
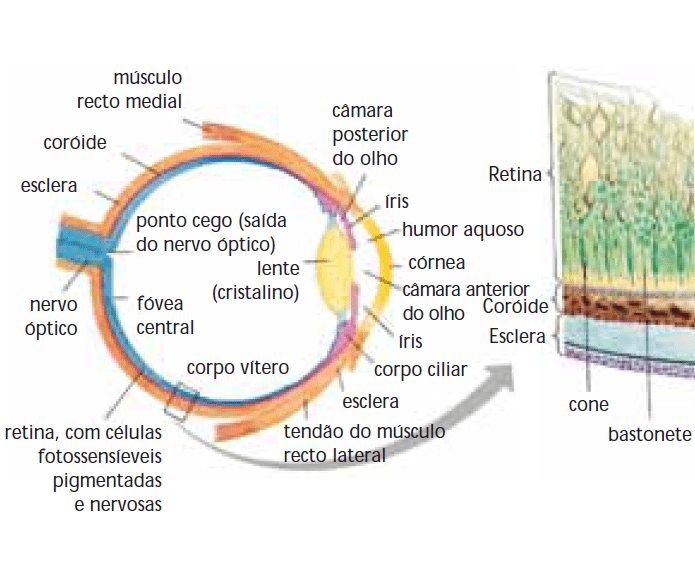
FIGURA 1. Esquema do globo ocular
Túnicas
- Túnica fibrosa externa ou esclerótica (“zona branca” do olho). Trata-se duma túnica resistente de tecido fibroso e elástico que envolve externamente o globo ocular. A maior parte da esclerótica é opaca e chama-se esclera; nesta, estão inseridos os músculos extraoculares que movem os globos oculares. A parte anterior da esclerótica, transparente, chama-se córnea e actua como lente convergente.
- Túnica intermédia vascular pigmentada: úvea. Compreende a coroideia (coróide ou corióide), o corpo ciliar e a íris. A coroideia, situada abaixo da esclerótica, está impregnada por pigmentos que absorvem a luz que chega à retina, evitando sua reflexão; é intensamente vascularizada, com a função de nutrir a retina. Possui uma estrutura muscular de cor variável, a íris, a qual é dotada de um orifício central (pupila) cujo diâmetro varia de acordo com a iluminação do ambiente. A túnica coroideia une-se na parte anterior do olho ao corpo ciliar, estrutura formada por musculatura lisa que envolve o cristalino, modificando a sua forma.
- Túnica interna: retina. A retina é a camada mais interna do globo ocular. Nela se encontram células nervosas especializadas em captar os estímulos luminosos, (fotorreceptores) designadamente as denominadas por cones e bastonetes.
Os cones encontram-se principalmente na retina central, região da mácula (fovea central ou mácula lutea/amarela).
Os referidos cones permitem uma visão de alta resolução e cromática, mas somente em presença de forte luminosidade (visão diurna ou fotópica).
Os bastonetes, ausentes na mácula, encontram-se principalmente na retina periférica, transmitindo informação directamente para as células ganglionares e permitem visão não cromática com fraca luminosidade (mesópica ou crepuscular) e visão nocturna (ou escotópica).
No fundo da retina localiza-se o ponto cego (mancha cega ou papila), insensível à luz, ao nível do qual não há cones nem bastonetes; corresponde à emergência de vasos sanguíneos da retina e do nervo óptico, nervo que conduz os impulsos nervosos para o centro da visão, no cérebro.
Na retina encontra-se também a já citada mancha amarela (mácula lutea ou fovea central), assim chamada por evidenciar pigmento de cor amarelada. O centro desta zona não contém vasos, sendo constituído unicamente por cones retinianos; é a este nível que as impressões visuais têm o máximo de precisão e nitidez.
No ambiente escuro é muito difícil, e às vezes até mesmo impossível, a visão. Com efeito, é a luz que estimula o tecido nervoso dos olhos e permite distinguir a forma, o tamanho, a cor, o movimento, etc.. Em ambientes mal iluminados, por acção do sistema nervoso simpático, o diâmetro da pupila aumenta, o que permite a entrada de maior quantidade de luz. Ao invés, em locais muito iluminados, a acção do sistema nervoso parassimpático leva à diminuição do diâmetro da pupila e, consequentemente à entrada de luz. Tal mecanismo evita o ofuscamento e impede que a luz em excesso lese as células fotossensíveis da retina.
Meios transparentes
Córnea
Trata-se da porção transparente da túnica externa (esclerótica); é circular no seu contorno e de espessura uniforme. A sua superfície é nutrida pela lágrima segregada pelas glândulas lacrimais e drenada para a cavidade nasal através de um orifício existente no canto interno do olho. O diâmetro corneano médio é ~ 9,5 a 10,5 mm nos recém-nascidos e ~12 mm nos adultos. Quanto ao respectivo raio da curvatura: 6,6-7,4 mm nos recém-nascidos e ~7,4 a 8,4 mm nos adultos.Humor aquoso
É o líquido aquoso que se situa entre a córnea e o cristalino, preenchendo o espaço designado por câmara anterior do olho.
Cristalino
Tem o formato de lente biconvexa coberta por uma cápsula transparente. Situa-se atrás da pupila e orienta a passagem da luz até à retina. Divide o interior do olho em dois compartimentos contendo fluidos ligeiramente diferentes: a) a câmara anterior, preenchida pelo humor aquoso como foi referido antes; b) a câmara posterior, preenchida pelo humor vítreo. O cristalino pode variar a sua forma ficando mais achatado ou mais globoso, uma vez que está suspenso pelo músculo ciliar; tais modificações de forma ocorrem para fazer convergir os raios luminosos na direcção da mancha amarela. Com efeito, o cristalino fica mais globoso para a visão próxima, e mais aplanado para a visão à distância, permitindo que os olhos ajustem o foco para diferentes distâncias. A essa propriedade do cristalino dá-se o nome de acomodação. Com o envelhecimento, o cristalino perde progressivamente a transparência normal, tornando-se opaco; a tal situação chama-se catarata. Com a idade, à medida que o comprimento axial do olho aumenta, o cristalino aplana-se.
Humor vítreo
O humor vítreo é um fluido mais viscoso e gelatinoso que o humor aquoso, ocupando o espaço entre o cristalino e a retina, isto é, a câmara posterior do olho. A sua pressão mantém o globo ocular esférico.
Anexos
- A conjuntiva é uma mucosa transparente, lisa, que reveste a face interna das pálpebras (conjuntiva palpebral) e a face anterior do globo ocular até à córnea (conjuntiva bulbar); une o fundo das pálpebras ao globo ocular, permitindo o seu deslizamento.
- As pálpebras são duas porções de pele revestidas internamente pela conjuntiva palpebral. Servem para proteger os olhos e distribuir sobre eles a secreção líquida designada lágrima.
- Os cílios ou pestanas impedem a entrada de poeira e de excesso de luz nos
- As sobrancelhas ou supracílios têm a função primordial de proteger o globo ocular da sudação da
- As glândulas lacrimais produzem lágrimas Tal líquido é distribuído pelos movimentos das pálpebras, limpando e lubrificando o olho. As lágrimas são drenadas através do canal lacrimal que desemboca nas fossas nasais.
- Os músculos extrínsecos oculares. Estes músculos são em número de seis (6), com a designação respectiva de rectos, em número de quatro (4), e de oblíquos, em número de dois (2).
Os músculos rectos têm todos uma inserção comum pelo tendão de Zinn na porção média da fenda esfenoidal.
O músculo recto superior tem uma acção de elevação, intorção (ou rotação em torno do eixo principal, para dentro), e adução. O músculo recto inferior tem uma acção de abaixamento, extorção (ou rotação em torno do eixo principal, para fora), e adução. O músculo recto interno ou medial tem uma acção de adução. O músculo recto externo ou lateral tem uma acção de abdução.
O músculo grande oblíquo (superior) tem uma acção de abaixamento, intorção e abdução. O músculo pequeno oblíquo (inferior) tem uma acção de elevação, extorção e abdução. (Figura 2)
Desenvolvimento do sistema visual e sua importância
Considerando a globalidade dos órgãos dos sentidos na espécie humana, a visão constitui o mais importante meio de comunicação com o mundo exterior. De toda a informação que recolhemos, mais de 70% passa em primeiro lugar pelos olhos e pela visão. A normal utilização das funções visuais é, por isso, de extrema importância para um desenvolvimento harmonioso e saudável do ser em crescimento e desenvolvimento – criança e adolescente. Refira-se, a propósito, que o período crítico de desenvolvimento e maturação da visão se processa até aos 4 anos, sendo os primeiros seis meses cruciais.
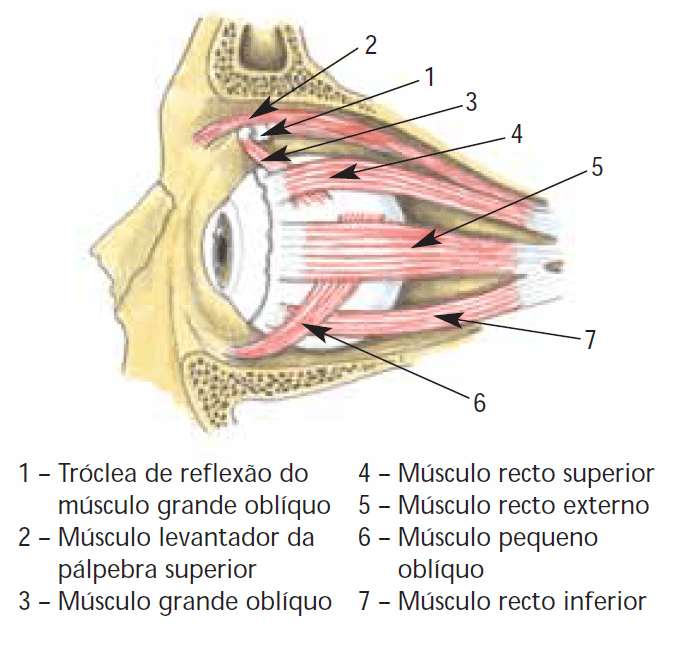
FIGURA 2. Músculos extrínsecos do olho e levantador da pálpebra superior
Está demonstrado que o recém-nascido (RN) é capaz de ver quando estimulado, por exemplo, por mudanças de intensidade luminosa (ressaltando-se que o rosto da mãe constitui um estímulo visual da maior importância); realça-se, ainda, que a maioria das funções sensoriais e motoras ligadas ao sistema da visual se desenvolve sobretudo no período pós-natal.
Com efeito, o desenvolvimento da visão no primeiro ano de vida depende essencialmente da maturação da retina (cones e bastonetes), da mielinização dos nervos ópticos e outras vias nervosas, assim como do desenvolvimento das sinapses ao nível do córtex visual. Fácil se torna deduzir, então, a extraordinária vulnerabilidade de tais estruturas a noxas que possam surgir nos primeiros meses, incluindo período pré-natal, das quais poderão resultar sequelas graves.
No que respeita a particularidades anatómicas é importante salientar que o olho de um RN de termo tem um diâmetro cerca de 70% do do adulto, e cerca de 95% pelos 3-4 anos de vida. Quanto ao diâmetro da córnea, também em relação ao adulto, tais valores percentuais são, respectivamente, 80% no RN e 95% pelos 1-2 anos. Relativamente à velocidade de crescimento, o globo ocular atinge o acme durante o primeiro ano de vida, com desaceleração a partir do 3º ano, e em velocidade mais lenta até à puberdade.
Os RN e pequenos lactentes mantêm as pálpebras encerradas durante a maior parte do tempo; quanto à sua acuidade visual (adiante abordada com mais pormenor, e já aqui definida resumidamente como a capacidade para distinguir dois pontos distintos a uma determinada distância), numa escala de 0-400 (escala de Snellen) é cerca de 20/400, atingindo a acuidade semelhante à do adulto pelos 2-3 anos de idade.
No respeitante à acomodação (fenómeno pelo qual se torna possível visualizar objectos próximos em função da contracção do músculo ciliar e à elasticidade da cápsula do cristalino), o acme do seu desenvolvimente ocorre entre os 7 e 10 anos, diminuindo após a adolescência.
O reflexo fotomotor pode ser obtido já no recém-nascido, inclusivamente a partir de idades gestacionais de 30 semanas; no período neonatal, pode ainda ser demonstrada a capacidade de fixação em determinado objecto, embora por períodos curtos, sendo que tal capacidade, em termos de duração ou de “concentração”, já está desenvolvida pelos 2 meses; tal permite, pelos 3 meses, seguir com os olhos determinado objecto desde que não ultrapasse o campo visual. (consultar glossário)
Quanto à capacidade para discriminar cores e diversas intensidades de luz, o recém-nascido tem estas capacidades, embora ainda pouco desenvolvidas.
Quanto à secreção lacrimal desencadeada pelo choro, até cerca dos 2-3 meses, é escassa. No respeitante à cor da íris poderá verificar-se pigmentação e consequente modificação da mesma até cerca dos 6-8 meses; a partir de então, a chamada “cor dos olhos” poderá considerar-se definitiva.
Por fim, é importante salientar que alterações no processo de desenvolvimento da motricidade infantil e da coordenação olho-mão estão frequentemente relacionadas com problemas visuais. Na idade escolar, depois dos 6 anos, uma grande parte dos problemas sensoriais ligados ao desenvolvimento da visão é dificilmente tratável, e a recuperação total não é muitas vezes conseguida.
O pediatra e o clínico geral , que acompanham a criança desde o nascimento, devem estar alerta para a vigilância da maturação das funções visuais, considerando a sua posição privilegiada para detectar os problemas e encaminhar precocemente a criança para uma observação em centro especializado de oftalmologia.
No âmbito dos chamados exames de saúde, para além da anamnese rigorosa, determinados procedimentos simples relacionados com a anatomofisiologia do sistema ocular abordados adiante devem fazer parte daqueles: movimentos oculares, inspecção do globo ocular, e estruturas adjacentes, pesquisa do reflexo vermelho, simetria e reactividade da pupila, detecção de opacidades, etc.. Nesta perspectiva é desejável que se proceda ao exame do fundo ocular entre os 3 e 5 anos de idade.
Os rastreios oftalmológicos sistemáticos da criança em “períodos chave” do desenvolvimento são um imperativo, apelando à colaboração entre o médico de família, o pediatra e o oftalmologista.
Nos capítulos seguintes são abordados tópicos fundamentais de Oftalmologia Pediátrica destinados a propiciar ao estudante de medicina, clínico geral e pediatra geral noções gerais no âmbito da referida subespecialidade, com a finalidade de apoio na actuação no ambulatório e na decisão de encaminhamento atempado para centros especializados de situações específicas que ultrapassam as respectivas competências.
BIBLIOGRAFIA
Campagnoni AT, et al (eds). Developmental Neuroscience. Basel: Karger, 2008
Gallin FP (ed). Pediatric Ophtalmology. New York/Stuttgart: Thieme, 2000
Kliegman RM, StGeme JW, Blum NJ, Shah SS, Tasker RC, Wilson KM (eds). Nelson Textbook of Pediatrics. Philadelphia: Elsevier, 2020
Kline MW, Blaney SM, Giardino AP, Orange JS, Penny DJ, Schutze GE, Shekerdemien LS (eds). Rudolph’s Pediatrics. New York: Mc Graw Hill Education, 2018
Mills MD. The eye in childhood. Am Family Physician 1999; 60: 907-916
Moro M, Málaga S, Madero L (eds). Cruz Tratado de Pediatria. Madrid: Panamericana, 2015
Rogers GL, Jordan CO. Pediatric vision screening. Pediatr Rev 2013; 34: 134-136
Wright KW (ed). Pediatric Ophtalmology for Primary Care. Elk Grove Village,Illinois: American Academy of Pediatrics/AAP, 2008
Nota: As ilustrações inseridas na Parte XXVI foram executadas no Departamento de Anatomia da Faculdade de Ciências Médicas/NOVA Medical School/Universidade NOVA de Lisboa (FCM/NMS/UNL).