Tronco doloroso
Cervicalgia, dorsalgia e lombalgia
A dor é sempre um sintoma essencial, seja qual for a circunstância em que ocorre; mas, se localizada no tronco e na fase de crescimento, atinge uma particular relevância porque é muito rara, contrariamente ao que acontece no adulto.
Na idade pediátrica é habitualmente de natureza orgânica e, excluindo a causa traumática, a sua origem está frequentemente relacionada com situações infecciosas ou tumorais. Constitui, por isso, um sintoma suspeito de situação clínica potencialmente grave que deve ser objecto de exploração cuidada, diagnóstico devidamente confirmado, e consequente terapêutica adequada. Consoante a zona da coluna em que está localizada assim se denomina cervicalgia, dorsalgia ou lombalgia, assumindo na prática, em todas estas localizações, os mesmos atributos. Dependendo da sua causa efectiva, acompanha-se habitualmente de rigidez ou espasmo muscular defensivo da respectiva região da coluna, a qual pode assumir posturas anómalas ou mover-se em bloco, com limitação da amplitude global dos movimentos do tronco. Esta característica é mais evidente nas zonas da coluna com maior mobilidade (coluna cervical – torcicolo; coluna lombar – escoliose antiálgica). À sintomatologia referida pode associar-se uma série de manifestações (alteração da força muscular, dos reflexos osteotendinosos, da sensibilidade, clono, etc.) relacionadas com possível compromisso medular e/ou radicular proveniente, por sua vez, da causa da dor.
Quanto à etiologia da dor e para efeitos de diagnóstico, podemos classificá-la em dois grupos principais – traumática ou atraumática, consoante existe ou não episódio traumático prévio. Entre as características do esqueleto infantil que condicionam a forma como este reage ao trauma e suas consequências, destacam-se a maior elasticidade óssea e do aparelho cápsulo-ligamentoso. Assim, no caso da coluna e antes da adolescência, prevalecem as lesões articulares (luxações e subluxações) sobre as fracturas puras. Isto verifica-se particularmente nas regiões mais móveis da coluna, nomeadamente na coluna cervical e na junção occipitocervical.
Mais tarde, as lesões traumáticas assumem padrões que se aproximam daqueles observados e descritos nos adultos.
No processo de elaboração do diagnóstico os dados clínicos são, como sempre, fundamentais para estabelecermos as hipóteses possíveis; torna-se, por isso, obrigatória a avaliação do estado neurológico do doente pelos riscos que a patologia da coluna pode implicar neste domínio. Esses dados são também importantes porque nos orientam para os exames complementares a realizar, correspondendo à imagiologia um papel determinante a desempenhar (radiologia simples, TAC ou RM).
A terapêutica depende da etiologia provável da dor, mas terá sempre como objectivo primordial a preservação da função neurológica, implicando os cuidados necessários para evitar o seu compromisso ou agravamento. Daí a importância do repouso e imobilização da coluna enquanto não se chegar a um diagnóstico definitivo que oriente a evolução do tratamento.
Deformidades do tronco
Torcicolo
Designa-se por torcicolo a deformidade caracterizada pelo desvio rotatório, mais ou menos fixo, da cabeça, com inclinação contralateral desta, a que se associa cervicalgia de intensidade variável, despertada ou agravada pelo movimento.
A forma clínica designada adiante por “torcicolo congénito miogénico” é a terceira deformidade músculo-esquelética mais comum em idade pediátrica, com uma incidência de cerca de 0,3-4%.
É clássico considerar dois grupos de torcicolos – congénito e adquirido – conforme a deformidade está presente na data do nascimento ou aparece mais tarde.
No primeiro caso, e de acordo com a sua etiologia, pode ainda subdividir-se em:
- Torcicolo congénito miogénico, se resultante de um encurtamento do músculo esternocleidomastoideu, por metaplasia fibrosa retráctil do feixe esternal e/ou clavicular; o encurtamento muscular pode estar associado a nódulo ou espessamento do esternocleidomastoideu como sequela de hematoma surgido no contexto de parto distócico;
- Torcicolo congénito ósseo se devido a malformação das vértebras cervicais (hemivértebra, sinostose parcial, );
Quanto ao torcicolo adquirido, consideram-se também dois grupos principais:
- Torcicolo adquirido osteoarticular quando provocado por lesões localizadas na coluna, por exemplo, de natureza traumática, situações inflamatórias agudas ou crónicas da coluna cervical, reumatismos, discopatias, infecções ósseas, ;
- Torcicolo adquirido sintomático se a causa é extrínseca à coluna, levando ao aparecimento da deformidade por contractura assimétrica, reactiva, da musculatura do pescoço (astigmatismo, diplopia, distúrbios labirínticos, abcessos orofaríngeos, ).
As manifestações clínicas resumem-se à posição viciosa da cabeça com rigidez mais ou menos acentuada dependendo da etiologia, e dor inconstante podendo, quando presente, ser despertada ou agravada pela tentativa de movimento.
É típica a atitude cefálica em inclinação homolateral e rotação contralateral (cabeça inclinada para o lado do músculo afectado com rotação do mento no sentido oposto), o que se explica por encurtamento do músculo esternocleidomastoideu. (Figura 1 do capítulo sobre seguimento e reabilitação nos casos de torcicolo – ver adiante)
O diagnóstico é orientado fundamentalmente pelos dados da anamnese, conjugados com os da observação clínica, na qual é obrigatório incluir a palpação do esternocleidomastoideu para pesquisa de eventual nódulo duro, assim como um exame neurológico completo a fim de avaliar a integridade medular e/ou radicular. O torcicolo pode conduzir a plagiocefalia, assimetria facial e a atitude escoliótica. Por outro lado, pode estar associado a outras deformidades do pé e a displasia do desenvolvimento da anca.
Os exames complementares devem adequar-se às hipóteses de diagnóstico formuladas, mas são dominados pela imagiologia, com prioridade para a ecografia das partes moles e radiologia convencional, por vezes difícil de interpretar devido à posição da cabeça; neste caso, é conveniente recorrer à TAC e/ou RM para completo esclarecimento da situação, particularmente se existirem antecedentes de natureza traumática.
O tratamento depende da etiologia. Como medidas imediatas deverá prescrever-se repouso e imobilização da coluna cervical (ortótese de suporte cervical), a que se associa medicação (analgésicos, AINE e relaxantes musculares), de acordo com o contexto clínico de cada caso (consultar capítulo sobre seguimento e reabilitação nos casos de torcicolo).
Escoliose
Chama-se escoliose a toda a curvatura da coluna vertebral no plano frontal. Tal curvatura pode não ter importância alguma e constituir postura corporal voluntariamente assumida ou, pelo contrário, corresponder a deformidade que progride até se tornar esteticamente inaceitável, comprometendo o funcionamento de outros órgãos e aparelhos. (Figura 1-A, B)
As escolioses classificam-se em dois grandes grupos, com manifestações clínicas e prognóstico diferentes: as escolioses não estruturais e as estruturais.
Nas primeiras – escolioses não estruturais – as curvaturas não coincidem com alterações da morfologia normal das vértebras e nunca progridem. Estas escolioses podem representar apenas uma postura temporária e voluntária, habitualmente adoptada por qualquer indivíduo, ou ser sintomáticas, isto é, como reacção a patologia subjacente que, uma vez resolvida, possibilita à coluna reassumir espontaneamente a sua configuração normal, rectilínea (no plano anatómico frontal), com desaparecimento da curvatura neste plano. O prognóstico é habitualmente bom do ponto de vista da curvatura, mas em relação ao doente dependerá da patologia de base.
Como exemplos de escolioses não estruturais incluem-se as escolioses posturais, as compensatórias (por dismetrias dos membros inferiores) e as antiálgicas, por situação inflamatória, traumática ou tumoral (osteoarticular ou neurológica).
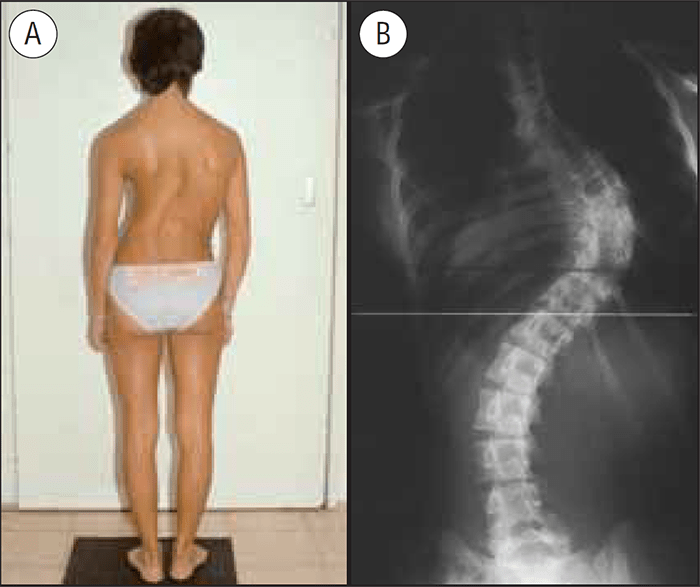
FIGURA 1. A) Doente com escoliose idiopática. B) Radiografia póstero-anterior do mesmo doente, em ortostatismo
No segundo grupo – escolioses estruturais – as vértebras estão deformadas (em forma de cunha no plano frontal e rodadas no plano horizontal) (Figura 2-A, B), as curvas progridem sempre, embora com velocidade variável conforme a sua etiologia e a idade dos doentes, pelo que o prognóstico deve ser, em princípio, reservado. Este grupo é dominado pelas chamadas escolioses idiopáticas cuja causa não se conhece, representando cerca de 70% dos casos de escolioses estruturais. Podem aparecer em qualquer idade; são muito mais frequentes na adolescência e no sexo feminino, estando sujeitas a agravamento na fase de crescimento rápido do tronco, verificada nesse período. Ainda dentro deste grupo das escolioses estruturais, embora menos frequentes, existem as escolioses congénitas (por anomalias congénitas das vértebras), as escolioses neurogénicas (por situações do foro neurológico – paralisia cerebral, doenças degenerativas do sistema nervoso, anomalias congénitas da medula e raízes, etc.), escolioses miopáticas (resultantes de doenças musculares), e por alterações do tecido conjuntivo (neurofibromatose, síndroma de Marfan).
As manifestações clínicas resumem-se à deformidade, a qual permite distinguir os dois referidos grupos de acordo com a sua flexibilidade e a existência ou não, de alterações do contorno do tronco. Essa distinção faz-se pela clínica, mediante o teste de Adams, e pela radiologia convencional.
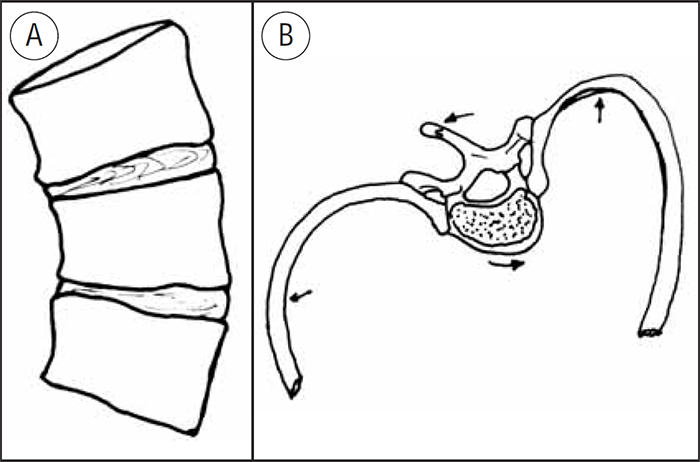
FIGURA 2. Escoliose estrutural – deformidade das vértebras. A) no plano frontal; B) no plano horizontal
O teste de Adams consiste na observação do dorso do doente, no sentido – crânio-caudal e caudo-cranial, em bipedestação e depois de flectir a coluna, mantendo-se nessa posição, com os membros superiores pendentes. Nas escolioses não estruturais não se observam alterações do contorno posterior do tronco enquanto nas estruturais há assimetria, mais ou menos marcada desse contorno, de acordo com a gravidade e a localização da curvatura. (Figuras 3-A, B e 4-A, B)
O exame radiológico convencional permite também fazer a distinção dos dois grupos, mas com o inconveniente de termos de submeter o doente à radiação. Exige dois radiogramas ântero-posteriores da zona da curvatura, com o doente em decúbito, e a coluna sucessivamente em flexão lateral direita e esquerda; quando a escoliose não é estrutural, a curvatura rectifica-se na flexão lateral feita para a convexidade da curvatura; tal não sucede nas escolioses estruturais, cuja curvatura pode atenuar-se um pouco dependendo da sua flexibilidade, mas não desaparece, evidenciando-se a dismorfia dos respectivos corpos vertebrais.
Não é frequente, em idade pediátrica, o aparecimento doutro tipo de sintomatologia; haverá, porém, interesse em avaliar a flexibilidade da curva associada ou não à existência de dores, as quais constituem sintomas importantes de suspeita da presença de lesões inflamatórias ou tumorais na génese da escoliose.
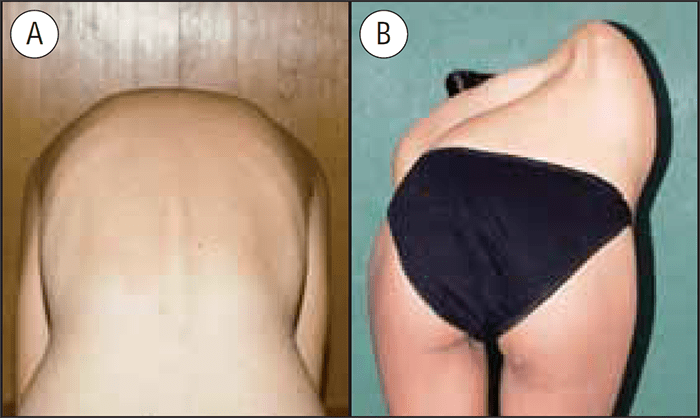
FIGURA 3. A) Escoliose não estrutural, teste de Adams negativo; simetria do contorno posterior do tronco; B) Escoliose estrutural, teste de Adams positivo; assimetria do contorno posterior do tronco
Queixas do foro neurológico também não são habituais, mas podem existir nalguns casos raros, por exemplo, de escolioses congénitas com componente cifótico. Constituem um sinal de alarme que poderá agravar-se com a inevitável progressão destas escolioses. Este facto obriga sempre ao exame neurológico (sumário, mas atento) em todos os casos de curvatura anómala.
O diagnóstico é fundamentalmente clínico, mas deverá ser confirmado pela radiologia convencional, aconselhando-se fazer dois radiogramas da coluna inteira, frente e perfil, os quais permitem colher informação útil para correcta avaliação.
Na prática, o problema é habitualmente descoberto pelos familiares ou pelos professores de ginástica que enviam o doente ao clínico geral ou ao pediatra. Estes, perante dados clínicos sugestivos, deverão encaminhar o caso para o especialista a quem compete decidir sobre a oportunidade e modalidade do tratamento a executar, seja ele, incruento (cinesiterapia, uso de ortóteses, etc.) ou cruento (correcção da curvatura mediante instrumentação e artrodese)*.
| (*) Artrodese – intervenção cirúrgica que consiste em bloquear definitivamente uma articulação. |
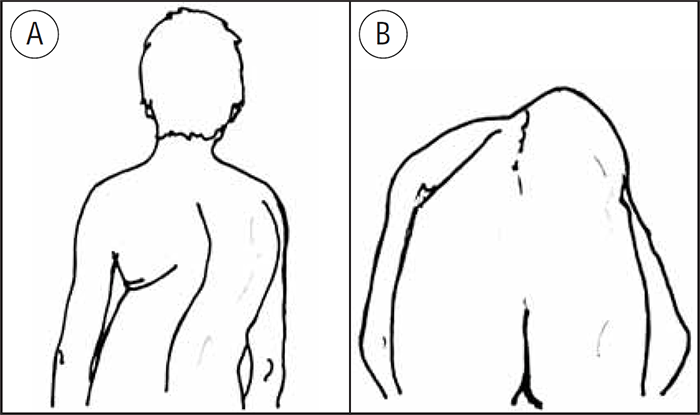
FIGURA 4. Escoliose estrutural – deformidade das vértebras. A) Representação esquemática da alteração do contorno do tronco resultante das deformidades referidas, com o doente em ortostatismo; B) Acentuação desta alteração do contorno do tronco quando o doente flecte a coluna (Teste de Adams)
Cifose
Define-se cifose como a curvatura da coluna, no plano sagital, de convexidade posterior. De salientar que existem cifoses fisiológicas a nível torácico e sacrococcígeo, as quais passam a ser consideradas deformidades se ultrapassam determinada magnitude ou se têm uma localização diferente da referida. A sua importância reside no risco neurológico que envolvem, ao poderem vir a dar origem muito rapidamente a compressão anterior da medula ou das raízes, quando são mais acentuadas ou incluem um pequeno número de vértebras (denominadas cifoses angulares). (Figura 5)
Quanto à etiopatogénese, as cifoses classificam-se em posturais, congénitas, traumáticas, idiopáticas (doença de Scheurmann – osteocondrose dos “pratos” ou apófises polares das vértebras) e infecciosas (resultando na destruição do disco e colapso anterior das vértebras).
As manifestações clínicas restringem-se à deformidade, mais ou menos acentuada, com menor ou maior flexibilidade, e às dores que, contrariamente ao que acontece nas escolioses, surgem aqui mais cedo e com muito maior frequência; é habitual que a elas se fique a dever a descoberta da própria deformidade. Pode também haver sinais de compromisso medular e/ou radicular progressivo consoante a localização e as características da deformidade (ex. as já referidas cifoses angulares). O diagnóstico é clínico e imagiológico, sendo obrigatório realizar a todos estes doentes um exame neurológico cuidado.
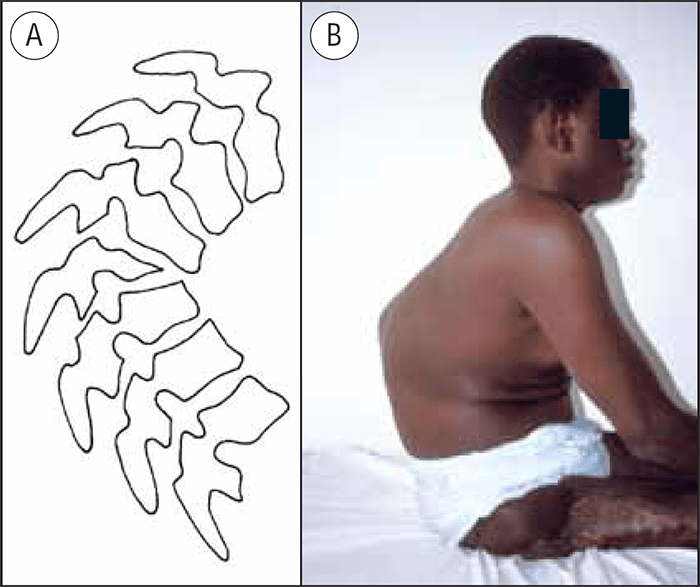
FIGURA 5. A) Representação esquemática de uma cifose angular; B) Doente com cifose angular de etiologia traumática
O tratamento deverá ser conduzido pelo especialista e depende da etiologia da deformidade. Nas cifoses posturais, bem como nas idiopáticas que são as mais comuns, é habitualmente incruento (medicação antiálgica, cinesiterapia, utilização de ortóteses específicas); nas restantes poderá ser necessário recorrer à cirurgia.
Espondilólise e espondilolistese
A espondilólise é uma solução de continuidade do arco posterior da vértebra, habitualmente bilateral, devido a um defeito de ossificação do chamado istmo, ou seja, da zona de confluência da lâmina, do pedículo e das respectivas apófises articulares dessa vértebra (Figura 6). Localiza-se habitualmente a nível de L4 e L5, e está relacionada com a carga a que estas vértebras estão sujeitas pela bipedestação.
Trata-se duma anomalia relativamente frequente que, por via de regra, se mantém assintomática até à idade adulta. Constitui em geral um achado radiográfico na sequência de episódio de lombalgia com a qual poderá nem sequer ter qualquer relação.
A fim de se poder visualizar melhor o defeito ósseo, os exames radiográficos da coluna lombossagrada devem ser realizados nos dois planos clássicos (ântero-posterior e perfil) e também em posição oblíqua (direita e esquerda), sendo nestas últimas projecções que melhor se costuma identificar o defeito vertebral.
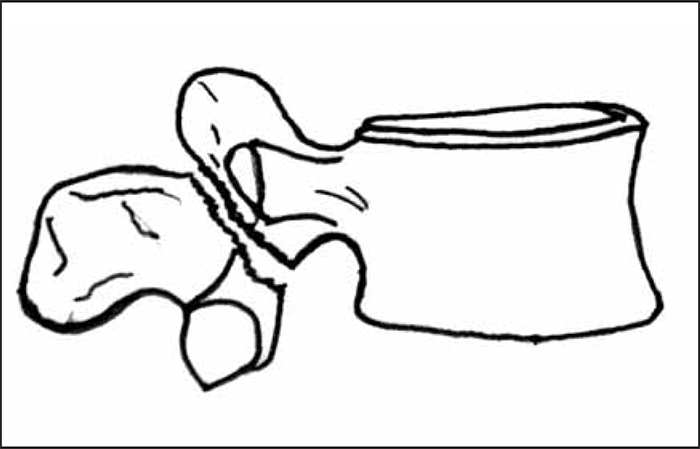
FIGURA 6. Representação esquemática de espondilólise
A espondilólise não carece de tratamento nem é impeditiva de uma vida normal, sendo, porém, conveniente proteger a coluna, cuidando a correcção da postura, e a tonificação e o reequilíbrio da musculatura do tronco.
A sua importância reside na possibilidade de evoluir para espondilolistese que consiste no deslizamento ou migração anterior (listesis) da parte proximal da vértebra (correspondente ao corpo, pedículos e apófises articulares superiores) sobre a distal (englobando o resto do arco neural e as apófises articulares inferiores). (Figura 7)
Esta evolução é sempre gradual e classifica-se de acordo com a extensão do percurso do segmento proximal sobre o distal; observam-se deslocamentos de grau variável, desde os insignificantes até ao extremo da “queda” de L5 na pelve, com localização do corpo desta vértebra à frente do corpo de S1, situação que se denomina espondiloptose.
As manifestações clínicas da espondilolistese são variáveis, podendo ter alguma relação com o grau de deslizamento anteriormente explicado.
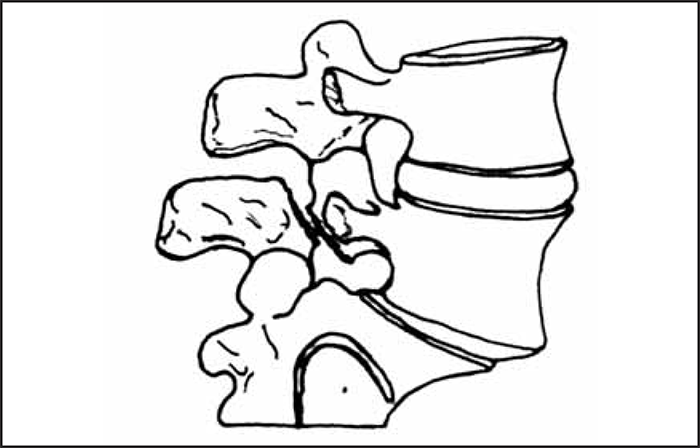
FIGURA 7. Representação esquemática de espondilolistese
Surgem crises de dor lombar relacionadas com o esforço, podendo associar-se-lhe sinais de compromisso radicular, encurtamento do tronco, horizontalização da pelve e retracção ou encurtamento mais ou menos acentuado dos músculos isquiotibiais. Este encurtamento pesquisa-se com o doente em decúbito dorsal e revela-se pela diminuição da amplitude da elevação do membro inferior a partir do plano da cama, mantendo o joelho em extensão.
O diagnóstico é imagiológico podendo exigir, para além da radiologia convencional, TAC ou RM, em função das queixas neurológicas presentes.
O tratamento está subordinado à evolução do deslocamento e à sintomatologia presente, incluindo medicação (antiálgicos e AINE), cinesiterapia e cirurgia.
BIBLIOGRAFIA
Basu PS, Elsebaie H, Noordeen MH. Congenital spinal deformity: a comprehensive assessment at presentation. Spine 2002; 27: 225-2259
Beaty JH, Kasser JR, (eds). Rockwood and Wilkins’ Fractures in Children. Philadelphia: Lippincott-Williams & Wilkins, 2001
Boulnois I, Gouron R, Pluquet E, et al. Late recurrence of an osteoarticular infection caused by Klebsiella pneumoniae in a child. Arch Pédiatr 2018; 25: 497-499
Conrad DA. Acute hematogeneous osteomyelitis. Pediatr Rev 2010; 31: 464-471
Dormans JP. Pediatric Orthopaedics. Core Knowledge in Orthopaedics. St Louis: Elsevier Mosby, 2005
Edgar M. New classification of adolescent idiopathic scoliosis. Lancet 2002; 306: 270-271
Gereige R, Kumar M. Bone lesions: benign and malignant. Pediatr Rev 2010; 31: 355-363
Herring JA. Tachdjian’s Pediatric Orthopaedics. Philadelphia: Saunders, 2002
Kliegman RM, StGeme JW, Blum NJ, Shah SS, Tasker RC, Wilson KM (eds). Nelson Textbook of Pediatrics. Philadelphia: Elsevier, 2020
Kline MW, Blaney SM, Giardino AP, Orange JS, Penny DJ, Schutze GE, Shekerdemien LS (eds). Rudolph’s Pediatrics. New York: Mc Graw Hill Education, 2018
Lew DP, Waldvogel FA. Osteomyelitis. Lancet 2004; 364: 369-379
Lorrot M, Doit C, Ilharreborde B, et al. Antibiotic therapy of bone and joint infections in childhood: recent changes. Archives de Pédiatrie 2011; 18: 1016-1018
Mediamolle M, Mallet MC, Aupiais C, et al. Bone and joint infections in infants under three months of age. Acta Paediatrica 2019; 108: 933-939
Mooney JF, Murphy RF. Septic arthritis of the pediatric hip: update on diagnosis and treatment. Curr Opin Pediatr 2019; 31: 79-85
Moro M, Málaga S, Madero L (eds). Cruz Tratado de Pediatria. Madrid: Panamericana, 2015.
Morrissy R, Weinstein S, (eds). Lovell & Winter’s Pediatric Orthopaedics. Philadelphia: Lippincott-Williams & Wilkins Publishers, 2001
Otani Y, Aizawa Y, Hataya H, et al. Diagnostic errors in pediatric bacterial osteomyelitis. Pediatr Intern 2019; 61: 988-993
Paakkonen M, Peltola H. Bone and joint infections. Pediatr Clin North Am 2013; 60: 425-436
Podeszwa DA, Mubarak SJ. Physeal fractures of the distal tibia and fibula. J Pediatr Orthop 2012; 32: S62-S68
Robinette ED, Brower L, Schaffzin JK, et al. Use of a clinical care algorithm to improve care for children with hematogenous osteomyelitis. Pediatrics 2019; 143: e20180387; DOI: 10.1542/peds.2018-0387
Rosenberg JJ. Scoliosis. Pediatr Rev 2011;32: 397-398
Salter R. Textbook of Disorders and Injuries of the Musculoskeletal System. Baltimore: Williams & Wilkins, 1984
Slovis TL. Caffey’s pediatric diagnostic imaging. Philadelphia: Mosby, 2008
Staheli LT. Fundamentals of Pediatric Orthopedics. Philadelphia: Lippincott-Williams & Wilkins, 2003
Staheli LT. Practice of Pediatric Orthopedics. Philadelphia: Lippincott-Williams & Wilkins, 2006
Topol GA, Podesta LA, Reeves KD, et al. Hyperosmolar dextrose injection for recalcitrant Osgood-Schlatter disease. Pediatrics 2011; 128: e1121-e1128
White N, Sty R. Radiologic evaluation and classification of pediatric fractures. Clin Pediatr Emerg Med 2002; 3: 94-105
Yang S, Zusman N, Lieberman E, Rachel Y. Goldstein RY. Developmental dysplasia of the hip. Pediatrics 2019; 143: e20181147; DOI: 10.1542/peds.2018-1147