Relativamente ao grupo nosológico em epígrafe, adoptou-se critério de abordagem sucinta, de acordo com a região anatómica e, dentro desta, com a sintomatologia mais frequente.
Anca dolorosa
A dor com origem na articulação coxofemoral localiza-se habitualmente a nível da virilha, podendo irradiar para a face anterior da coxa. Por vezes, surge apenas com esta última localização ou até só na face interna do joelho e terço distal da face interna da coxa. Neste caso trata-se de uma dor referida, em virtude de a enervação cutânea desta zona depender do nervo obturador, do qual também depende a maior parte da enervação da articulação coxofemoral.
Como sinal isolado, a dor não é muito frequente a não ser nas fases iniciais da patologia subjacente, a qual determina também a variabilidade da sua natureza e evolução. A outra sintomatologia que rapidamente se lhe associa é a alteração da mobilidade, geralmente manifestada como limitação do arco normal do movimento articular, podendo acompanhar-se também de impotência funcional ou incapacidade para mobilizar e apoiar o respectivo membro.
A idade constitui um dado importante para a orientação do diagnóstico da patologia responsável pela dor. Assim, na criança pequena que ainda não sabe dizer o que sente, a relativa imobilidade do membro e as reacções de defesa (choro, agitação, etc.) à tentativa de mobilização deste, são manifestações objectivas de dor e deverão sempre levantar a suspeita de artrite séptica em fase inicial, exigindo as medidas já descritas para a sua detecção e tratamento.
Sinovite transitória da anca
Na criança já em fase da marcha e até ao final da idade escolar (3-8 anos), a causa mais frequente de dor na coxofemoral é a chamada sinovite transitória da anca. Consiste numa situação inflamatória da articulação de natureza reactiva, em geral a um traumatismo, mas também a inflamações prévias ou coincidentes noutros locais do organismo. Acompanha-se de derrame intra-articular de volume variável, mantendo-se a sintomatologia, em regra, cerca de uma semana.
A existência de um derrame de dimensões apreciáveis pode originar uma atitude da articulação em semi-flexão, ligeira abdução e rotação externa; tal corresponde à posição de maior capacidade da cavidade articular, espontaneamente adoptada para acondicionar melhor e com menor tensão esse derrame, numa tentativa inconsciente de defesa com consequente diminuição da dor. Concomitantemente, e com o mesmo significado, pode haver incapacidade funcional e limitação da mobilidade, sendo a rotação interna e a adução os primeiros movimentos alterados.
Os exames laboratoriais para avaliação do estado geral e da repercussão da doença são inconclusivos.
Quanto aos exames imagiológicos, o radiograma simples não revela alterações, mas tem interesse para detectar outro tipo de patologia; a ecografia permite confirmar a presença do derrame e respectivo volume.
O tratamento limita-se ao repouso e à administração de anti-inflamatórios, evoluindo o episódio para a cura espontânea, sem deixar sequelas; note-se, porém, que não é rara a evolução por crises repetidas com as mesmas características ao longo do referido intervalo de idades. Estas crianças podem vir a desenvolver, mais tarde, uma osteocondrose da cabeça femoral, a chamada doença de Legg-Calvé-Perthes.
Epifisiólise femoral proximal
Trata-se doutra patologia localizada à articulação coxofemoral, de aparecimento mais tardio, mas que se manifesta também por dor intensa.
Surge no início da adolescência, entre os onze e os dezasseis anos de idade, e está relacionada com as alterações hormonais dessa fase do desenvolvimento e sua repercussão sobre as cartilagens de crescimento. É habitual estar associada a traumatismos de intensidade variável, predominando no sexo masculino, nomeadamente em indivíduos com um morfotipo particular (adiposogenital ou longilíneo).
Consiste numa falência das propriedades mecânicas da cartilagem de conjugação ou fise, situada entre a cabeça e o colo femoral, permitindo que a epífise, sob a acção das forças que sustenta, e devido à configuração morfológica dessa extremidade do fémur, vá escorregando sobre o topo do colo femoral, no sentido posterior e inferior, acabando nos casos extremos por ficar implantada na porção inferior da face posterior do referido colo. (Figura 1)
Dependendo do grau de deslocamento, do tempo decorrido desde o início da sintomatologia, e da incapacidade funcional com que se apresenta, assim existem outras tantas classificações, numa tentativa de orientação terapêutica e prognóstica. A mais recente, e talvez mais determinante neste aspecto, é a que considera duas formas clínicas: as epifisiólises estáveis e as instáveis.
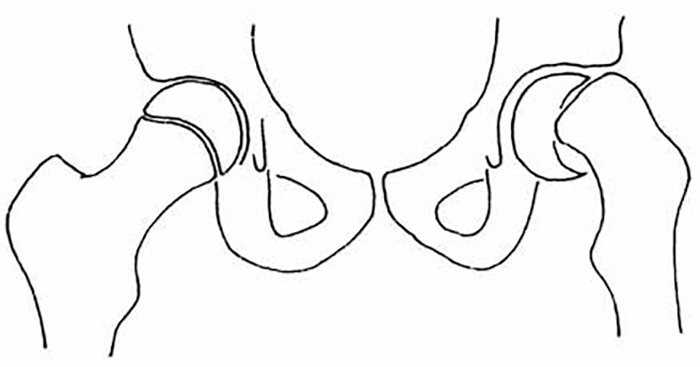
FIGURA 1. Representação esquemática do deslizamento do núcleo cefálico do fémur sobre o respectivo colo: epifisiólise femoral proximal (EFP)
Nas primeiras (estáveis), o doente, apesar das queixas, consegue fazer marcha sem recorrer às canadianas e o tratamento adequado é bem-sucedido em cerca de 95% dos casos, sendo o prognóstico quanto à função bom ou razoável.
Nas segundas (instáveis), o apoio do membro e a marcha são impossíveis sem canadianas, o escorregamento costuma ser considerável, e o tratamento apenas resulta em menos de 50% dos casos; a percentagem de complicações, nomeadamente a necrose avascular da cabeça femoral, é muito elevada.
A sintomatologia é local e dominada pela dor, com a distribuição característica da sua origem na articulação coxofemoral (virilha, face anterior da raiz da coxa, e referida à face interna do terço distal da coxa). Está sempre presente, embora com intensidade variável, podendo ser mais acentuada nas fases agudas da doença (primeiras três semanas) e manter-se assim ou atenuar-se depois, evoluindo para a cronicidade. Com a progressão do deslocamento da epífise e posicionamento relativo do colo femoral, o membro vai assumindo uma rotação externa que acabará por se fixar, limitando, ou até perdendo, a rotação interna. Simultaneamente, perde também comprimento (cerca de 2 a 3 cm), diminuindo o braço de alavanca dos músculos glúteos e, consequentemente, a sua eficácia mecânica, traduzida pelo sinal de Trendelenburg que estes doentes sempre apresentam. A marcha, se possível, é claudicante não só pela insuficiência dos referidos músculos, como também pela dor, fazendo-se em rotação externa do membro.
O diagnóstico baseia-se na clínica e nos exames imagiológicos, sendo a radiologia convencional suficiente para o estabelecer. Para isso, será indispensável obter dois radiogramas da bacia, um com os membros inferiores em posição neutra, e outro com a coxa flectida a 90º e abdução de cerca de 60º; será fácil visualizar o perfil do colo femoral e assim detectar qualquer tipo de desvio da posição relativa da epífise femoral. (Figuras 2 e 3)
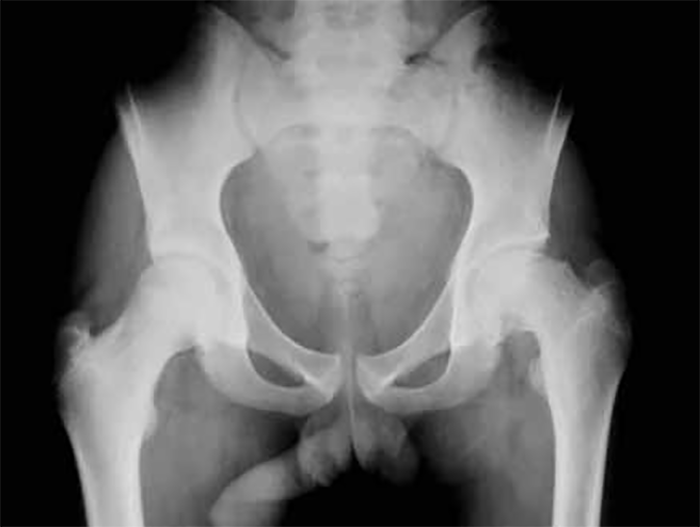
FIGURA 2. Radiografia ântero-posterior da pelve de um doente com EFP esquerda
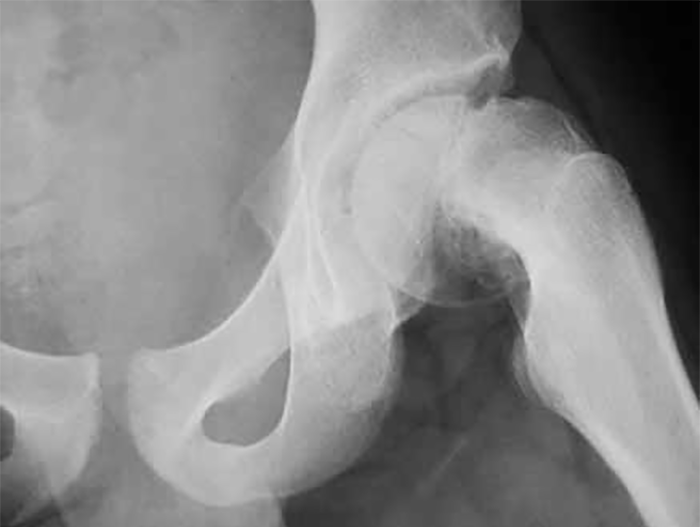
FIGURA 3. Radiografia da coxofemoral esquerda do mesmo doente; nota-se desvio considerável do núcleo cefálico femoral
Os restantes exames (RM e TAC) só têm interesse para uma melhor definição da orientação terapêutica.
O tratamento é sempre cirúrgico e deverá ser considerado urgente; consiste na fixação da cabeça femoral ao colo, com ou sem reconstituição prévia da sua normal posição anatómica. Não é isento de taxa elevada de complicações (necrose avascular ou condrólise ⁄ rigidez articular ⁄ artrose precoce), dependente da magnitude do desvio e das manobras cirúrgicas empreendidas, complicações essas que sempre comprometem, em grau variável, a funcionalidade da articulação.
Doença de Legg-Calvé-Perthes
Esta doença, que será abordada com mais pormenor adiante, pode evoluir com sintomatologia dolorosa da anca, embora esta não seja a manifestação clínica predominante. Neste caso, a dor é habitualmente moderada, localizada à virilha ou referida à face ântero-interna do terço distal da coxa e está relacionada com o movimento. De salientar, porém, que pode inclusivamente nem existir, passando a doença despercebida aos pais e evidenciando-se só mais tarde, já na sua fase final, por encurtamento do membro e restrição dos movimentos (rotação interna e abdução).
Alterações da mobilidade da anca
Anca instável
Sendo a coxofemoral uma enartrose (articulação constituída por superfície articular de forma praticamente esférica), possui, não só uma mobilidade em todos os planos do espaço, como também uma estabilidade considerável, acrescida pelas resistentes estruturas cápsulo-ligamentosas que a integram. Assim, para que a instabilidade se evidencie, será necessário que os componentes ósseos percam a sua morfologia ou as suas relações anatómicas normais, a qual é intensificada pela distensão ou fragilidade das referidas estruturas de contenção.
Estas circunstâncias podem ser congénitas, como no caso da chamada displasia de desenvolvimento da anca, manifestando-se a instabilidade logo à nascença, ou surgir mais tarde, como resultado de situações patológicas prévias, principalmente de natureza traumática ou infecciosa (artrite séptica).
Nesta alínea é apenas considerada a displasia de desenvolvimento da anca (DDA), denominação que deve substituir a impropriamente chamada luxação congénita da anca porque, de facto, as crianças não nascem com a anca luxada.
Como o nome indica, consiste numa alteração dos componentes articulares que, embora presentes e completamente formados aquando do nascimento, mantêm uma morfologia e orientação ainda fetais, consideradas anómalas para uma criança nascitura. Este atraso do desenvolvimento da articulação, se não for detectado e correctamente tratado à nascença, persiste; e, nos meses subsequentes até à idade da marcha, induz as condições mecânicas favoráveis à progressiva perda de contacto entre as superfícies articulares, ou seja, à luxação da coxofemoral. Assim, a luxação é tardia e só ocorre se o diagnóstico passar despercebido e não der lugar ao tratamento atempado e adequado.
A sintomatologia, como a criança ainda não sabe queixar-se e a DDA não se traduz por dor, resume-se à instabilidade articular, detectável por manobras de exploração clínica (de Barlow e Ortolani) habitualmente utilizadas.
A manobra de Barlow, uma vez realizada, “provoca a saída” da cabeça femoral do acetábulo. Para realizar esta manobra, as ancas e os joelhos devem estar flectidos a 90°. As mãos do observador seguram o membro inferior do recém-nascido, colocando o polegar na face interna da coxa e os restantes dedos na face externa. Aplica-se pressão no joelho em direcção posterior enquanto se faz adução do fémur (Figura 4). Se a manobra for positiva, sente-se um ressalto em “clique” que corresponde à luxação da cabeça femoral e à sua passagem sobre o rebordo do acetábulo.
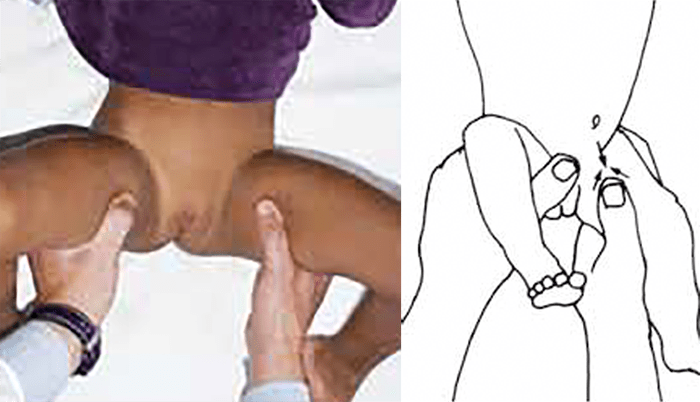
FIGURA 4. Manobra de Barlow – colocação dos dedos da mão do observador com a anca em abdução média e pressão exercida pelo polegar na face ântero-interna da raiz da coxa, a fim de testar a estabilidade da articulação
A manobra de Ortolani é um “sinal de recolocação” da cabeça femoral dentro do acetábulo. A posição de colocação das mãos é idêntica à da manobra de Barlow. No entanto, o observador executa uma manobra de abdução enquanto pressiona o grande trocânter em sentido anterior e interno (Figura 5). Se a manobra for positiva sente-se igualmente um ressalto e um “clique” que corresponde à redução da cabeça femoral dentro do acetábulo e à sua passagem sobre o rebordo posterior do acetábulo.
No RN com a anca luxada verifica-se retracção dos músculos adutores. Assim, depois de idades superiores a um-três meses, já não é possível reduzir a anca com a manobra de Ortolani.
A obrigatoriedade do diagnóstico precoce, feito imediatamente após o nascimento, permite instituir uma actuação que é relativamente simples e de êxito assegurado na maioria dos doentes, melhorando significativamente o prognóstico. Esta evidência levou à aplicação em todos os países, a partir da década de setenta do século vinte, de um programa de rastreio clínico desta situação que faz parte obrigatória do primeiro exame clínico do recém-nascido. Os casos duvidosos são encaminhados para o especialista para esclarecimento e eventual tratamento, conseguindo-se com esta estratégia diminuir, de forma drástica, o número de doentes que aparecem já em fase de luxação, muito mais difíceis de tratar e de resultado sempre problemático.
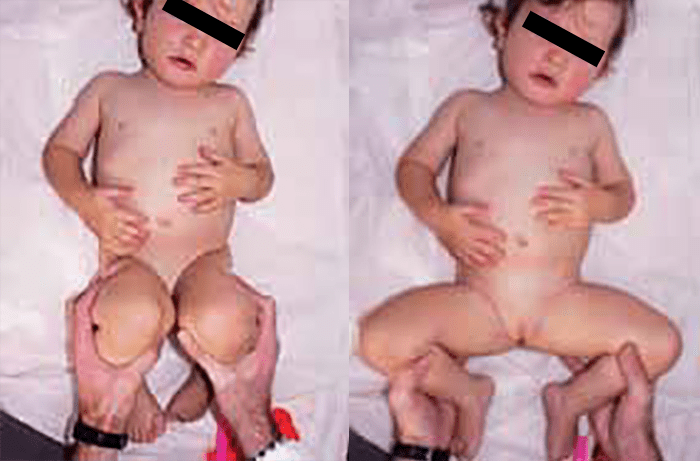
FIGURA 5. Manobra de Ortolani – posição das mãos do observador que, partindo da adução completa das ancas, induz a sua abdução passiva até ao extremo do movimento
Os restantes sinais clínicos habitualmente descritos nesta doença, para além da discreta assimetria da abdução (diminuída do lado afectado), nem sempre têm significado patológico, ou, se o têm, só se torna aparente mais tarde, já depois de se dar a luxação da cabeça femoral. Entre eles contam-se a assimetria das pregas, o encurtamento do membro, a diminuição franca da abdução, o alargamento assimétrico do períneo, a marcha claudicante e o sinal de Trendelenburg. Estes dois últimos sinais traduzem a insuficiência dos músculos glúteos devido ao encurtamento do braço de alavanca e perda do seu ponto de aplicação fixo (cabeça femoral contida no acetábulo), resultantes da luxação. Por essa razão, quando a pelve está sustentada apenas pelo membro inferior, sede da lesão, (apoio num só pé-monopodálico), os glúteos não a estabilizam, descaindo para o lado contrário à lesão em vez de se manter na horizontal, com evidente desnível das cristas ilíacas e das correspondentes pregas glúteas.
Nos casos de bilateralidade, há ainda a referir a hiperlordose lombar, por báscula dianteira da bacia, e a “marcha de pato”, também denominada de Duchene, resultante da falta de apoio acetabular da cabeça femoral e consequente alteração da eficácia dos músculos glúteos.
Os exames complementares de diagnóstico são do foro imagiológico. A ecografia é o exame de eleição nas quatro primeiras semanas de vida, período em que o núcleo cefálico não está ossificado, impossibilitando uma leitura correcta do radiograma simples. Tal exame exige, porém, equipamento adequado e experiência por parte de quem a executa e interpreta, para que os resultados possam ser credíveis.
A partir das quatro semanas de vida a radiologia convencional é suficiente para acompanhar a evolução da morfologia articular.
O tratamento na fase inicial é simples e consiste em manter a coxofemoral em flexão de 90°, abdução de cerca de 30 a 40º e rotação neutra; existem diversos dispositivos para manter esta posição favorável à progressão do crescimento adequado, com normalização da anatomia e funcionalidade articulares. Entre o quarto e o sexto mês de vida, se esta medida não resultar, será sempre possível tentar a redução incruenta sob anestesia geral seguida de imobilização rígida; se houver dúvida quanto ao benefício desta orientação, ou após os seis meses de idade, deverá optar-se pelo tratamento cirúrgico adequado.
Qualquer tipo de tratamento está sempre sujeito a complicações, com maior frequência na modalidade cirúrgica, das quais a mais importante é a necrose avascular do núcleo cefálico, dando lugar a deformidade mais ou menos marcada da cabeça e colo femorais, limitação funcional da articulação, e artrose precoce.
Anca bloqueada
As alterações da mobilidade da anca estão quase sempre presentes na maioria das situações patológicas da anca dadas as características anatómicas da articulação (esfericidade das superfícies articulares, extenso e íntimo contacto das mesmas). A manifestação clínica de tais alterações é variável, consoante a gravidade da situação: desde a restrição ligeira dos movimentos até ao bloqueio completo ou anquilose da articulação.
Devido aos condicionalismos anátomo-funcionais articulares, o primeiro movimento a ficar limitado é a rotação interna, seguindo-se-lhe a abdução e, só depois, os restantes movimentos. Dependendo da patologia de base e da sua evolução, esta restrição não progride necessariamente até à anquilose, que se faz habitualmente com a anca em posição viciosa de rotação externa, adução e semi-flexão. Por isso, o que se verifica na maioria das vezes é a sua estabilização num dos estádios intermédios, com ou sem regressão ulterior.
A limitação da mobilidade, como sintoma isolado, é rara, acompanhando-se habitualmente de dor simultânea ou prévia, conforme já foi referido, e, por vezes também, de impotência funcional, embora neste caso costume aparecer só mais tarde.
As situações patológicas mais frequentes que podem manifestar-se apenas por esta limitação são o derrame articular discreto, por exemplo, de natureza traumática ou inflamatória, e a doença de Legg-Calvé-Perthes (ou mais simplesmente doença de Perthes).
A doença de Legg-Calvé-Perthes pertence ao grupo das denominadas osteocondroses que, conforme já referimos, constituem um conjunto de afecções de etiologia desconhecida, caracterizadas pelo aparecimento de alterações necrótico-degenerativas, de natureza isquémica com extensão variável, e localizadas nos núcleos de ossificação de algumas epífises ou apófises. Evoluem de forma espontânea, mas muito lentamente, para a cura, dependendo a sua gravidade do segmento ósseo atingido. No caso particular da doença de Perthes, ao afectar a epífise proximal do fémur, componente essencial da articulação mais volumosa do corpo humano, a sua importância é considerável, pelas consequências funcionais nocivas que dela podem resultar.
Aparece nas crianças dos três anos até ao fim da idade escolar (10-11 anos), com um pico de incidência dos três aos oito anos; é mais frequente no sexo masculino (5 / 1) e pode ser bilateral em cerca de 1/5 dos casos (incidência ~1/1.200 crianças).
Sob o ponto de vista fisiopatológico, as referidas alterações produzem uma atrofia relativa e perda de consistência do núcleo de ossificação cefálico do fémur, deixando sem suporte adequado a cartilagem articular suprajacente que colapsa, perdendo-se a esfericidade da cabeça femoral, indispensável à manutenção da mobilidade normal da articulação (Figura 6). O referido colapso e consequente deformidade da cabeça femoral vão depender da extensão e da localização dessas lesões, estando descritas formas clínicas diversas com elas relacionadas.
Ao evoluir para a cura, ou seja, para a reossificação do núcleo, o resultado final dependerá da extensão da doença, deformidade já existente, idade da criança e tratamento executado. Em regra, é possível verificar-se alguma deformidade residual, mais ou menos importante, que nos casos piores termina na chamada “coxa magna”; esta corresponde a uma alteração da forma da extremidade superior do fémur, caracterizada por cabeça volumosa, mais ou menos aplanada, com colo femoral curto e espesso, e encurtamento do membro respectivo.
As manifestações clínicas iniciais, mais evidentes e importantes, são a limitação da mobilidade, concretamente da rotação interna, seguida da abdução. Pode acompanhar-se de dor relacionada com o movimento, mais ou menos intensa, mas na maioria das vezes discreta ou nula.
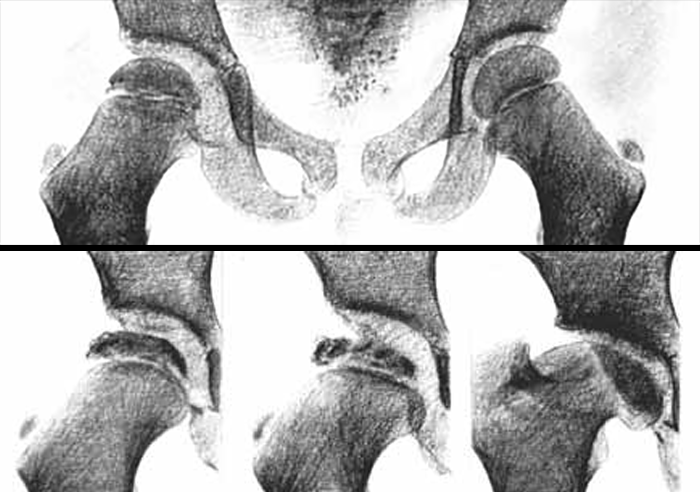
FIGURA 6. Doença de Legg-Calvé-Perthes (DLCP): representação esquemática da evolução da doença (consultar texto)
Localiza-se, como dissemos, na virilha e face anterior da raiz da coxa, sendo, porém, frequente a presença apenas de dor referida à face ântero-interna do terço distal da coxa, a qual pode ser interpretada erroneamente como manifestação de patologia do joelho. Na fase terminal da doença, a sintomatologia dolorosa, se existiu, desaparece, mantendo-se apenas o défice da mobilidade e a possível atitude viciosa do membro, em ligeira rotação externa e adução com encurtamento.
O diagnóstico, nas fases iniciais da doença, é fundamentalmente clínico, mas pode vir a ser apenas de presunção, com base na exclusão de outras entidades mais evidentes do ponto de vista da sintomatologia e das alterações precocemente detectáveis pelos exames complementares, laboratoriais ou imagiológicos. O diagnóstico definitivo só é possível em presença das alterações visíveis nestes últimos exames. A radiologia convencional (radiogramas ântero-posteriores da bacia, com os membros inferiores em posição neutra e em abdução e rotação externa) é, em geral, suficiente para caracterizar o estádio e a evolução da doença, mas tem o inconveniente de só revelar alterações ao fim de três a quatro semanas de evolução da doença.
A tradução radiográfica destas lesões tem aspectos diferentes consoante a fase de evolução, correspondendo a necrose a uma imagem de condensação cálcica do núcleo, de dimensões inferiores ao normal, com desaparecimento da estrutura trabecular regular que habitualmente se observa (Figuras 7 e 8).
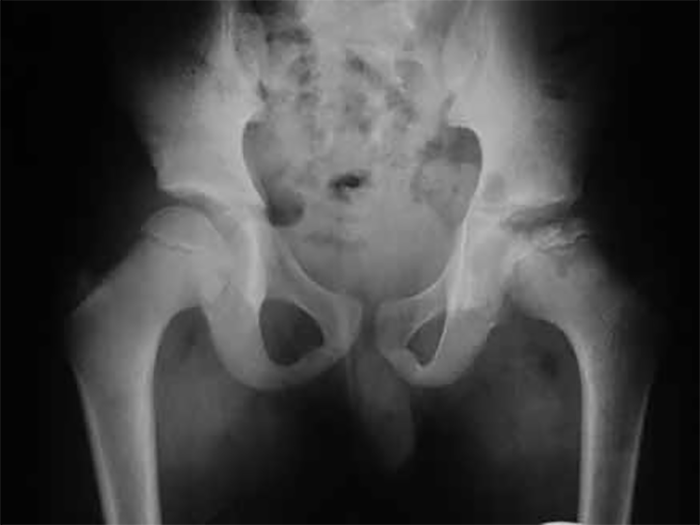
FIGURA 7. Radiografia ântero-posterior da bacia de um doente com DLCP à esquerda em fase de necrose; ancas em posição anatómica
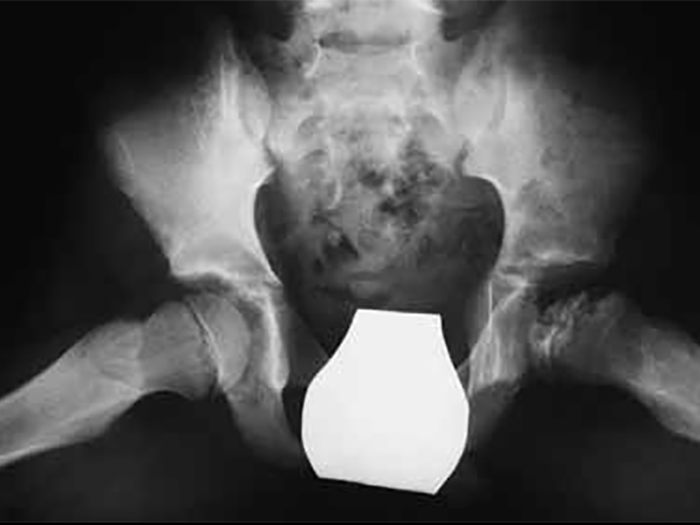
FIGURA 8. Radiografia ântero-posterior da bacia de um doente com DLCP à esquerda em fase de necrose; ancas em abdução e rotação externa (para visualização do perfil do colo femoral)
A ressonância magnética (RM), pode ter alguma utilidade nas fases precoces da doença pelas indicações que fornece sobre a integridade vascular do núcleo de ossificação cefálico, mas a falta de correlação dos dados fornecidos com o resultado à distância, não permite ainda retirar ilações sobre o prognóstico e a necessidade de terapêutica activa.
O tratamento, que deve ser orientado pelo especialista, não é electivo porque, não se sabendo a causa da doença, não se consegue dominar eficazmente a sua evolução natural, que é sempre lenta (cerca de dois anos). De facto, a actuação limita-se a medidas terapêuticas secundárias, cruentas ou não, de modo a minorar as suas sequelas. Assim, seja qual for a modalidade de tratamento utilizada, o seu objectivo primordial será prevenir a deformação da cabeça do fémur, conseguindo que a transmissão das forças a que se encontra sujeita a cabeça femoral se faça de modo uniforme em toda a sua extensão e não haja sobrecarga de umas zonas em relação a outras, dando origem ao referido colapso da cartilagem articular. Para tal, há que manter a cabeça femoral bem centrada no acetábulo e perfeitamente coberta por este, enquanto o núcleo cefálico passa pelas sucessivas fases de necrose e fragmentação (com a consequente perda de consistência e aumento da sua plasticidade, até à fase final de reconstituição e remodelação ósseas).
Na fase de sequelas, o tratamento é sempre cirúrgico e tendente a conservar ou melhorar a congruência articular, prevenindo a artrose secundária precoce.
O prognóstico é muito variável e depende, não só do padrão das lesões, como também da idade e do sexo dos doentes; é mais favorável no sexo masculino e quanto mais nova for a criança, devido a maior capacidade de reconstrução e remodelação ósseas.
Deformidade coxofemoral
Em virtude das particularidades anatómicas da articulação coxofemoral, nem sempre é possível detectar uma deformidade, principalmente nas suas fases iniciais. Localizada profundamente e envolvida por massas musculares volumosas, o que dificulta o acesso directo à sua exploração clínica, a anca pode deformar-se de modo insidioso, sem se notar de imediato, a não ser que se manifeste por interferência rápida na mobilidade articular e na atitude do membro.
A deformidade pode ser temporária, por contractura reactiva da musculatura periarticular a um processo inflamatório, com derrame, assumindo o membro a postura já descrita (semi-flexão, rotação externa e ligeira abdução); tal corresponde à posição de maior capacidade da cavidade articular, retomando a posição neutra, normal, uma vez resolvida a situação.
A deformidade pode também ser permanente, com alteração da anatomia normal ósteo-articular, ou seja, dos componentes osteocartilaginosos e/ou capsulofibrosos da articulação.
As manifestações clínicas nos estádios mais avançados da deformidade traduzem-se por encurtamento do membro, associado a défice da mobilidade, ou até bloqueio desta, com alteração mais ou menos marcada da posição do referido membro, que perde definitivamente a capacidade espontânea de atingir a posição anatómica normal. A citada posição viciosa é muito variável, consoante a patologia de base que a determina, mas assume quase sempre uma flexão fixa (que se detecta pelo chamado teste de Thomas) (Figura 9), à qual podem estar associados outros componentes, habitualmente de adução, com ou sem rotação externa.
Realiza-se este teste com o doente em decúbito dorsal, mandando-o fazer a flexão máxima da coxa contrária e verificando o que acontece à posição da anca suspeita; se a respectiva coxa se mantém assente no plano do leito, o teste de Thomas será negativo, traduzindo ausência de contractura em flexão; se fica elevada em relação ao plano do leito, o teste de Thomas diz-se positivo, o que significa a existência dessa contractura. Para além da clínica, a caracterização da natureza da deformidade faz-se recorrendo à radiologia convencional, com radiogramas obtidos numa ou mais posições dos membros inferiores.
Joelho doloroso (gonalgia)
Constitui uma queixa que motiva frequentemente consulta de Ortopedia Pediátrica; a origem pode ser atribuível a situações patológicas de importância muito diversa. Assim, tanto pode representar uma queixa incaracterística, fugaz e recorrente, sem repercussões funcionais evidentes, como corresponder a uma manifestação clínica de processos patológicos relevantes, localizados no próprio joelho ou até à distância, como já referimos no caso da dor referida proveniente da anca.
No âmbito da patologia do joelho sobressaem: a de natureza traumática, os processos infecciosos e inflamatórios, as osteocondroses, os tumores, as síndromas de hiperpressão circunscrita articular, as displasias, etc..
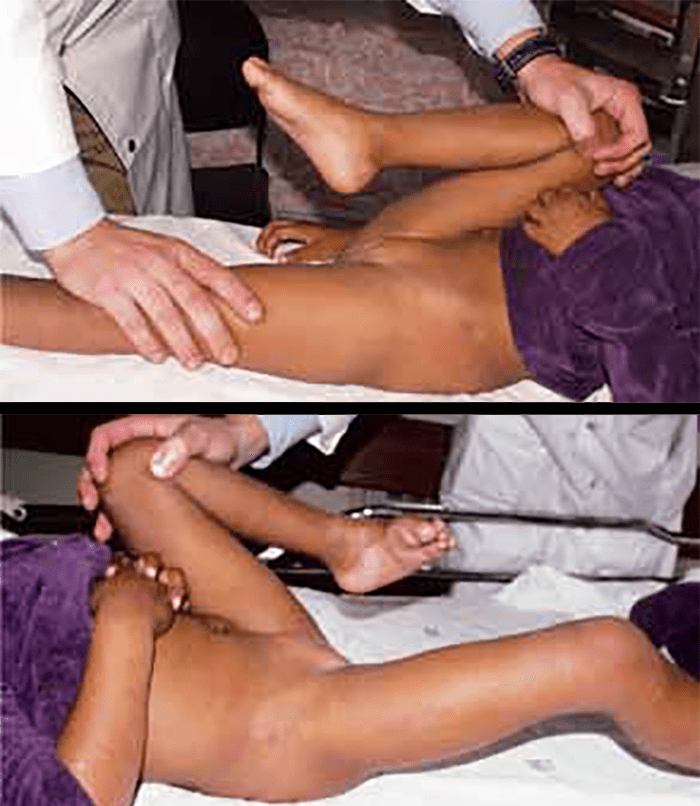
FIGURA 9. Teste de Thomas positivo à direita
A dor tem características muito variáveis (intensidade, localização, relação com factores que a aliviam, duração, etc.), de acordo com a sua origem. Pode associar-se a uma série de outros sinais e sintomas, como: dificuldade em subir escadas, em se manter sentado muito tempo ou em passar da posição sentada à de pé, bloqueio articular, aumento de volume do joelho por derrame articular e limitação da mobilidade.
A localização da dor, embora seja por vezes difícil de precisar por parte dos doentes, se associada a algumas das queixas anteriormente referidas, pode indiciar a sua origem. Assim, quando é anterior e acompanhada de dificuldade em permanecer muito tempo sentado ou em subir escadas, sugere patologia da articulação patelofemoral; dor na face externa ou interna do joelho, associada a bloqueio sugere patologia meniscal; instabilidade no plano frontal acompanhada de dor pode significar rotura do ligamento lateral respectivo, etc..
Alterações da mobilidade do joelho
Num joelho previamente são, estas alterações manifestam-se de duas maneiras extremas: limitação da mobilidade ou exagero da mesma, tendo como referência os limites normais do movimento.
Limitação da mobilidade
A limitação da mobilidade pode ter expressões diversas consoante a sua origem, costumando estar associada a dor e/ou derrame intra-articular. Tal derrame, habitualmente relacionado com traumatismos ou processos inflamatórios e infecciosos, traduz sempre um sofrimento articular. Se for de volume suficiente, é detectável pelo chamado sinal de “choque da rótula”, restringindo a mobilidade nos extremos do arco de movimento normal da articulação, ou seja, dificultando ou impedindo a execução “dos últimos graus” da extensão e da flexão máximas. No caso de atingir proporções consideráveis, torna-se notório o aumento de volume do joelho, assumindo este, espontaneamente, uma posição viciosa de semi-flexão, correspondente à posição de maior capacidade articular. Por isso mesmo, também se denomina posição de defesa anti-álgica porque, ao permitir uma maior acumulação de líquido, diminui a pressão exercida por este nas estruturas cápsulo-ligamentosas, responsável pelo desencadear do estímulo doloroso.
Por vezes, essa limitação da mobilidade aparece bruscamente, no decurso da exploração do movimento, como uma resistência elástica, mas real, que não é possível vencer e a que chamamos bloqueio da articulação. Este é normalmente relacionado com alterações da regularidade das superfícies articulares que, interpondo-se, dificultam ou impedem a progressão do movimento; tal acontece, por exemplo, no caso de lesões osteocondrais ou dos meniscos, de origem traumática, ou de condromatose, ou ainda, em casos raros, da chamada osteocondrite dissecante.
A osteocondrite dissecante do joelho é uma doença característica da segunda década de vida, embora possa surgir com menor frequência na criança mais velha e no adulto jovem. Caracteriza-se por necrose óssea circunscrita, subcondral, mais ou menos extensa, constituindo um fragmento osteocartilaginoso que se destaca habitualmente em grau variável do respectivo leito ósseo, podendo vir a destacar-se por completo, transformando-se num corpo livre intra-articular. Localiza-se com maior frequência na porção média, da vertente externa do côndilo interno, mas pode aparecer noutras zonas do joelho, como na porção posterior do côndilo externo, na tróclea femoral ou na superfície articular da rótula. Admite-se que a sua origem esteja relacionada com traumatismos repetidos e isquémia em doentes com “esqueleto imaturo”, pelo que é frequente encontrar-se em praticantes de desporto intensivo.
As manifestações clínicas traduzem-se por: dor espontânea ou relacionada com o esforço, bem como desencadeada ou agravada pela pressão da zona lesada; derrame ou até hemartrose; atrofia da musculatura da coxa; e dificuldade na mobilização da articulação com eventuais episódios de bloqueio transitório.
O diagnóstico é clínico e imagiológico (radiologia convencional), necessitando, por vezes, de projecções especiais para melhor visualização da lesão.
O tratamento deverá ser conduzido por especialista e depende das características da lesão (localização, extensão e fase de evolução da doença), assim como do grau de maturidade esquelética do doente: pode variar entre a modalidade incruenta e a cruenta ou cirúrgica, feita habitualmente por via artroscópica.
Exagero da mobilidade
O exagero da mobilidade pode considerar-se de dois tipos:
- Hipermobilidade – se o movimento se faz para além dos limites normais;
- Instabilidade – se existe défice de solidez da articulação, mesmo quando em repouso, por incapacidade de contenção das suas estruturas cápsulo-ligamentares.
Ambas as modalidades, quando ligeiras ou moderadas, podem ser consideradas normais nas crianças muito jovens (até aos três/quatro anos), devido à hiperelasticidade da cápsula e dos ligamentos de reforço, bem como a uma certa hipotonicidade da musculatura protectora dessas estruturas. A elas se deve, nessas idades, o aparecimento de um desvio mais ou menos acentuado do alinhamento dos joelhos no plano frontal (joelho varo e valgo/genu varum e valgum) ou no plano sagital (joelho em hiperextensão/genu recurvatum), detectáveis nas seguintes circunstâncias: quando o doente assume a bipedestação; ou, estando este em decúbito dorsal, se testa a solidez látero-medial da articulação, ou se explora e força a extensão do joelho para além dos limites normais.
A existência de hipermobilidade ou instabilidade anormais para a idade do doente exige a investigação da sua causa; esta poderá residir numa deficiência do aparelho cápsulo-ligamentar ou na alteração da morfologia normal das superfícies articulares, hipóteses que a clínica e os exames complementares de diagnóstico, particularmente a imagiologia, permitem esclarecer devidamente.
Deformidade do joelho
As deformidades a nível do joelho (contrariamente ao que acontece na anca por se tratar de uma articulação superficial, coberta por tegumentos de pouca espessura) são fácil e rapidamente detectáveis pela observação clínica. Para efeitos de sistematização, estas deformidades, a que já nos referimos, podem descrever-se no plano frontal (joelho varo e joelho valgo/genu varum e genu valgum), no plano sagital (joelho flexo e joelho recurvado/genu flexum e genu recurvatum), ou serem mistas, assumindo formas complexas nos diferentes planos do espaço. A sua origem está em relação com transtornos intrínsecos da articulação (alterações morfológicas das superfícies articulares e do aparelho cápsulo-ligamentar) ou extrínsecos (patologia neuromuscular ou óssea, justa-articular – tumores, sequelas de trauma, etc.).
Estas transformações da configuração normal do joelho, não considerando as situações generalizadas, mas apenas aquelas localizadas a esta articulação, podem ter origem congénita, e manifestar-se logo ao nascer, como no caso da luxação congénita dos joelhos, ou ser adquiridas. Neste caso estabelecem-se mais tarde, podendo a sua causa inserir-se, como sempre, num dos grandes capítulos da patologia geral; ou seja, pode ser idiopática, traumática, inflamatória, tumoral, neurológica ou vascular.
No âmbito das deformidades adquiridas, já nos referimos aos desvios patológicos dos eixos de causa idiopática, susceptíveis de tratamento, do foro do especialista.
As deformidades de origem traumática, também importantes, podem dar lugar a defeitos consideráveis, dependendo do tipo de lesão das cartilagens de crescimento fisárias da extremidade distal do fémur e proximal da tíbia.
O mesmo acontece com as deformidades de origem inflamatória, particularmente com as infecções, quer sejam do tipo purulento (artrites sépticas), como granulomatoso (tuberculose).
Seja qual for a causa destes defeitos, o seu diagnóstico não põe habitualmente grandes problemas pela acessibilidade da articulação, não só à exploração clínica, como à investigação complementar, quer imagiológica ou até invasiva (biópsia articular).
O tratamento depende da lesão e é da competência do especialista.
Nesta região anatómica e dentro das deformidades, convém fazer uma referência à doença de Osgood-Schlatter por ser muito frequente e resultar em deformação visível do contorno do joelho, a nível da tuberosidade anterior da tíbia.
Pertence ao grupo já referido das osteocondroses, neste caso da epífise proximal da tíbia; está relacionada com o esforço de tracção exercido pelo tendão rotuliano no ponto da sua inserção óssea. Aparece no final da idade escolar e princípio da adolescência, e manifesta-se de início por dor ao esforço em extensão do joelho (correr, subir escadas, etc.) e à palpação da região referida. Segue-se, em fase mais tardia, o aumento de volume visível, com proeminência da tuberosidade anterior da tíbia.
A evolução é arrastada com tendência para a cura; contudo, em casos raros pode dar lugar à paragem de crescimento da porção anterior da epífise tibial respectiva (epifisiodese), originando deformação da extremidade proximal da tíbia, com inclinação anterior do prato tibial e joelho recurvado/genu recurvatum.
O diagnóstico é clínico e imagiológico (radiologia convencional), visualizando-se nos radiogramas simples deste segmento do osso os aspectos já descritos, correspondentes ao respectivo estádio da doença (fragmentação, necrose, reabsorção e reossificação).
O tratamento é quase sempre incruento (repouso, antiálgico e anti-inflamatório) exigindo, nalguns casos, o recurso a infiltrações locais de corticosteróides e/ou de soluto de dextrose hiperosmolar (a 12,5%).
Pé doloroso
Na idade pediátrica (excluídas as situações traumáticas, inflamatórias e tumorais), a causa mais frequente de dor no pé reside nas calosidades plantares, habitualmente associadas a eventuais alterações da morfologia ou funcionalidade deste segmento anatómico; estas queixas dolorosas podem ainda surgir associadas a anomalias congénitas, a situações de osteocondrose, (também existentes a este nível) e a defeitos posturais, resultando, neste caso, da distensão e fadiga dos complexos sistemas cápsulo-ligamentosos do pé.
Sendo o pé a estrutura mais distal de suporte do organismo, e a bipedestação a atitude normalmente assumida, o peso do corpo e os esforços repercutem-se a este nível, o que determina a intensidade de toda a sintomatologia dolorosa. A sua localização é fácil de esclarecer pela acessibilidade à exploração clínica, permitindo caracterizar melhor essa dor, identificando com alguma precisão a estrutura anatómica lesada.
Quanto às anomalias congénitas que produzem dor, como única ou primeira manifestação clínica, há que considerar os diferentes tipos de sinostose (barras ósseas) dos ossos do tarso; é mais comum e sintomática, a sinostose astragalo-calcaneana (ponte óssea ligando os dois ossos); o diagnóstico é imagiológico e pode exigir a ressecção cirúrgica.
Entre as osteocondroses que aparecem habitualmente no pé, há a referir a doença de Köhler e a doença de Sever. Em ambas, a dor é a queixa principal, habitualmente incómoda apenas na marcha, no apoio, ou à palpação local; no primeiro caso, situa-se no escafóide társico e no segundo, a nível do núcleo de ossificação da apófise posterior do calcâneo. O radiograma simples é suficiente para fazer o diagnóstico, sendo a imagem da estrutura óssea afectada idêntica nas diferentes fases da evolução da doença à das osteocondroses com outras localizações. A doença segue o curso natural até à cura, sendo o objectivo terapêutico minorar o esforço a que o respectivo segmento ósseo está sujeito, até à sua reconstituição espontânea e consequente normalização da sua capacidade de resistência.
Nos defeitos posturais que vulgarmente se observam no pé, a dor pode ser difusa, irradiando a todo o pé, ou localizar-se apenas numa região deste (antepé ou retropé) de acordo com o tipo de desequilíbrio verificado; está relacionada, não só com o peso da criança, como também com a bipedestação. É importante verificar, mediante a observação clínica, se estes pés mantêm a flexibilidade própria das idades jovens ou se, pelo contrário, existe rigidez à manipulação, com ou sem contractura reactiva da musculatura regional. Nesta última circunstância, há que investigar a presença de anomalia congénita do tipo da sinostose, ou de situação do foro neurológico.
Deformidades do pé
As deformidades do pé, dada a sua constituição anatómica complexa, podem ser difíceis de definir pela sua multiplicidade e interdependência mútua. Nesta perspectiva, faremos uma abordagem dos aspectos essenciais com aplicações práticas na clínica, apenas das três situações mais simples e evidentes: o pé valgo, o pé cavo e o pé boto.
Outras deformidades, como os metatarsus adductus (antepé desviado para dentro) ou o pé talo valgo (pé em dorsiflexão exagerada, com região dorsal tocando a face anterior da perna) são menos frequentes e importantes, pelo que nos limitamos a mencioná-las; geralmente relacionadas com má-posição intra-uterina, são evidentes no recém-nascido, temporárias, verificando-se na maioria das vezes correcção espontânea, embora possam necessitar de terapêutica, em regra incruenta.
Convém ainda salientar que todas estas deformidades implicam o parecer e orientação do ortopedista.
Pé valgo e pé cavo
O pé plano valgo, também denominado pé plano, é a mais frequente de todas as alterações da forma do pé; consiste num pé com ausência da arcada longitudinal interna, ou seja, o seu bordo interno assenta por completo no solo. (Figura 10-A)
Com significado patológico pouco definido, na maioria das vezes trata-se de uma situação irrelevante, podendo constituir até um estádio mais ou menos evidente do desenvolvimento normal da criança. Assim, nas crianças pequenas, desde o início da marcha até cerca dos três anos de idade, este tipo de pé é observado com muita frequência, podendo considerar-se normal nesta fase da vida. O pé mantém sua elasticidade e se o observamos com a criança suspensa, ou seja, sem estar em carga, desaparece e adquire a configuração habitual, com reaparecimento das respectivas arcadas.
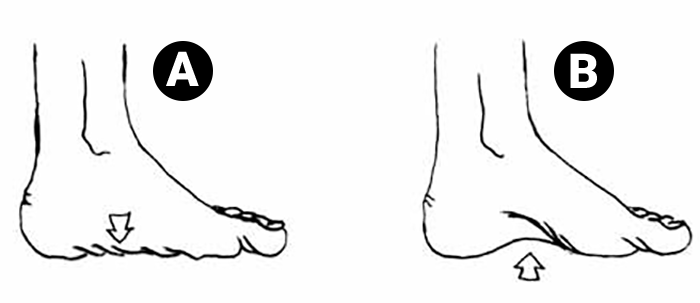
FIGURA 10. Representação esquemática de deformidades do pé: A) Pé plano; B) Pé cavo
O mesmo se verifica se pedimos ao doente para fazer marcha em “bicos dos pés”, o que traduz uma maior eficácia da musculatura actuante no pé.
No entanto, esta configuração de pé pode prolongar-se para além da idade referida e constituir o resultado de desvios axiais do respectivo membro, localizados a outros níveis, como por exemplo, anteversão exagerada do colo femoral, e/ou valgismo do joelho.
Convém ainda salientar que todas estas deformidades implicam o parecer e orientação do ortopedista.
No entanto, a persistência desta deformidade no final da infância e na adolescência já não se admite como normal, embora possa constituir uma característica orgânica individual, transmitida hereditariamente, permanecendo quase sempre assintomática e flexível ao longo da vida.
Nos pés mais rígidos será aconselhável investigar a sua causa que pode ser um defeito congénito do próprio pé (ex.: sinostose astrágalo-calcaneana, ou calcâneo-escafoideia), ou consequência de situações neurológicas em geral evidentes (ex.: paralisia cerebral, spina bifida, mielodisplasia, sequela de poliomielite, etc.).
As consequências deste tipo de defeito dependem da respectiva causa; contudo, nos pés planos flexíveis, não são habitualmente importantes. Para além da aparência inestética, da deformação e do desgaste do calçado, os pés planos flexíveis são assintomáticos, permanecendo indolores por muito tempo.
O pé cavo é um pé com curvatura plantar exagerada, sobretudo à custa da arcada longitudinal interna, mas também da arcada longitudinal externa nos casos mais graves. Como consequência, há encurtamento do comprimento do pé, proeminência da sua região dorsal, retracção da fascia plantar e dedos em garra. O apoio plantar passa então a fazer-se numa área mais restrita do que o normal (apenas no antepé e retropé) (Figura 10-B), provocando o rápido e persistente aparecimento de calosidades e dores, deformação do calçado e dificuldades na marcha.
O seu aparecimento e evolução são, em geral insidiosos, chamando-se a atenção para a necessidade de avaliação clínica precoce. Com efeito, não obstante, existirem formas idiopáticas, geralmente pouco acentuadas, o pé cavo deve ser sempre considerado patológico até prova em contrário, tornando-se imperioso investigar a sua causa, pela elevada probabilidade de constituir um sinal precoce de patologia neurológica evolutiva.
Pé boto
Também conhecido como pé torto na linguagem popular ou, na forma erudita, como pé equinovaro-aduto congénito, representa a mais frequente anomalia congénita do pé, sendo bilateral em 50% dos casos (com ou sem assimetria de gravidade). A sua etiopatogénese é desconhecida, mas admite-se que possa ser multifactorial (hereditária, postural intra-útero, neuromuscular, etc.).
Embora de magnitude variável, é sempre uma deformidade complexa, com um componente de equino-varo do retropé (posição relativa do calcâneo), supinação do médio-pé (planta do pé voltada para dentro), e aduto do antepé (eixo do antepé fazendo com o eixo do retropé um ângulo aberto para dentro). (Figura 11)
A posição anormal do pé, particularmente do tarso, leva a alterações dos correspondentes tecidos moles, espessamento dos ligamentos, retracções capsulares, atrofias musculares que, mantendo-se, impedem o normal desenvolvimento do esqueleto respectivo, com fixação e agravamento das deformidades.
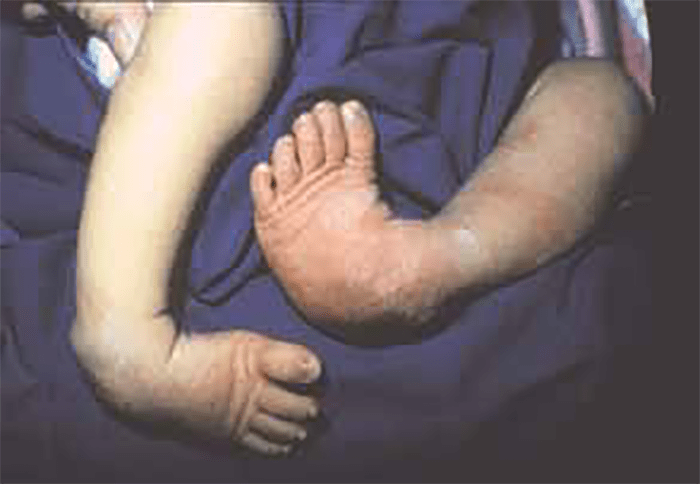
FIGURA 11. Pés botos
As manifestações clínicas nos primeiros meses de vida resumem-se ao aspecto do pé e à escassa mobilidade dos seus segmentos; mais tarde, na idade da marcha, esta torna-se difícil, com o aparecimento de calosidades nas zonas de apoio, e dores.
O diagnóstico é fácil, requerendo apenas um simples e sumário exame objectivo da criança; mais difícil e importante será determinar a gravidade da situação, relacionada com a magnitude dos diferentes componentes da deformidade, e o grau de rigidez, sendo ambos os aspectos determinantes do sucesso do tratamento.
Os exames complementares não têm grande utilidade; apenas a ecografia tem interesse para o diagnóstico pré-natal, sendo possível detectar o pé boto a partir da 16ª semana de gestação. A importância deste diagnóstico deve-se ao facto de a deformidade poder estar associada a outras anomalias congénitas, alertando o clínico para a sua pesquisa. A radiologia convencional, ao permitir avaliar a posição relativa dos ossos do tarso, pode ser útil para controlar a evolução do tratamento e a necessidade de o modificar, recorrendo à cirurgia.
A terapêutica, de início sempre incruenta, deve ser iniciada precocemente, logo após o nascimento e executada pelo especialista. Consiste em sessões periódicas de manipulação do pé, seguidas de imobilização no máximo da correcção conseguida em cada sessão, até se obter pé plantígrado. Eventualmente, poderá ser necessário recorrer à cirurgia, não só dos tecidos moles (tendões, fáscias) como também óssea, embora esta só em fase final do crescimento. O resultado final depende, não só da precocidade do diagnóstico e da instituição imediata do tratamento adequado, como também do grau de deformidade e da flexibilidade do pé.
Importa ainda voltar a referir a associação desta deformidade com outras anomalias congénitas, nomeadamente com a displasia de desenvolvimento da anca, o que exige proceder sempre a exame cuidadoso doutras articulações em todos os casos de pé boto.
BIBLIOGRAFIA
Basu PS, Elsebaie H, Noordeen MH. Congenital spinal deformity: a comprehensive assessment at presentation. Spine 2002; 27: 225-2259
Beaty JH, Kasser JR, (eds). Rockwood and Wilkins’ Fractures in Children. Philadelphia: Lippincott-Williams & Wilkins, 2001
Boulnois I, Gouron R, Pluquet E, et al. Late recurrence of an osteoarticular infection caused by Klebsiella pneumoniae in a child. Arch Pédiatr 2018; 25: 497-499
Conrad DA. Acute hematogeneous osteomyelitis. Pediatr Rev 2010; 31: 464-471
Dormans JP. Pediatric Orthopaedics. Core Knowledge in Orthopaedics. St Louis: Elsevier Mosby, 2005
Edgar M. New classification of adolescent idiopathic scoliosis. Lancet 2002; 306: 270-271
Gereige R, Kumar M. Bone lesions: benign and malignant. Pediatr Rev 2010; 31: 355-363
Herring JA. Tachdjian’s Pediatric Orthopaedics. Philadelphia: Saunders, 2002
Kliegman RM, StGeme JW, Blum NJ, Shah SS, Tasker RC, Wilson KM (eds). Nelson Textbook of Pediatrics. Philadelphia: Elsevier, 2020
Kline MW, Blaney SM, Giardino AP, Orange JS, Penny DJ, Schutze GE, Shekerdemien LS (eds). Rudolph’s Pediatrics. New York: Mc Graw Hill Education, 2018
Lew DP, Waldvogel FA. Osteomyelitis. Lancet 2004; 364: 369-379
Lorrot M, Doit C, Ilharreborde B, et al. Antibiotic therapy of bone and joint infections in childhood: recent changes. Archives de Pédiatrie 2011; 18: 1016-1018
Mediamolle M, Mallet MC, Aupiais C, et al. Bone and joint infections in infants under three months of age. Acta Paediatrica 2019; 108: 933-939
Mooney JF, Murphy RF. Septic arthritis of the pediatric hip: update on diagnosis and treatment. Curr Opin Pediatr 2019; 31: 79-85
Moro M, Málaga S, Madero L (eds). Cruz Tratado de Pediatria. Madrid: Panamericana, 2015.
Morrissy R, Weinstein S, (eds). Lovell & Winter’s Pediatric Orthopaedics. Philadelphia: Lippincott-Williams & Wilkins Publishers, 2001
Otani Y, Aizawa Y, Hataya H, et al. Diagnostic errors in pediatric bacterial osteomyelitis. Pediatr Intern 2019; 61: 988-993
Paakkonen M, Peltola H. Bone and joint infections. Pediatr Clin North Am 2013; 60: 425-436
Podeszwa DA, Mubarak SJ. Physeal fractures of the distal tibia and fibula. J Pediatr Orthop 2012; 32: S62-S68
Robinette ED, Brower L, Schaffzin JK, et al. Use of a clinical care algorithm to improve care for children with hematogenous osteomyelitis. Pediatrics 2019; 143: e20180387; DOI: 10.1542/peds.2018-0387
Rosenberg JJ. Scoliosis. Pediatr Rev 2011;32: 397-398
Salter R. Textbook of Disorders and Injuries of the Musculoskeletal System. Baltimore: Williams & Wilkins, 1984
Slovis TL. Caffey’s pediatric diagnostic imaging. Philadelphia: Mosby, 2008
Staheli LT. Fundamentals of Pediatric Orthopedics. Philadelphia: Lippincott-Williams & Wilkins, 2003
Staheli LT. Practice of Pediatric Orthopedics. Philadelphia: Lippincott-Williams & Wilkins, 2006
Topol GA, Podesta LA, Reeves KD, et al. Hyperosmolar dextrose injection for recalcitrant Osgood-Schlatter disease. Pediatrics 2011; 128: e1121-e1128
White N, Sty R. Radiologic evaluation and classification of pediatric fractures. Clin Pediatr Emerg Med 2002; 3: 94-105
Yang S, Zusman N, Lieberman E, Rachel Y. Goldstein RY. Developmental dysplasia of the hip. Pediatrics 2019; 143: e20181147; DOI: 10.1542/peds.2018-1147