Objectivos da Neonatologia
O termo Neonatologia abrange o conjunto de conhecimentos necessários para a prestação de cuidados ao RN saudável ou doente. O desenvolvimento deste ramo da Pediatria implica cooperação íntima com a Medicina Materno-Fetal; com efeito, estas duas áreas da Medicina são devotadas ao mesmo produto de concepção em fases diferentes do desenvolvimento (intra-uterina/feto – extra-uterina-RN) com o papel activo de pediatras – neonatologistas, obstetras, especialistas em medicina materno-fetal, pediatras gerais, médicos de família, profissionais de enfermagem e outros profissionais e técnicos de saúde.
De facto, o clínico responsável pelos cuidados a prestar ao RN pode deparar com um largo espectro de situações clínicas no pós-parto imediato (muitas delas previstas no pressuposto de se ter verificado vigilância pré-natal): desde o RN saudável sem factores de risco, junto da mãe que amamenta, em enfermaria de puérperas e com alta precoce para o domicílio (cerca de 90%), ao RN exigindo cuidados especiais, ou em situação crítica exigindo terapia intensiva médico-cirúrgica e a colaboração de equipas multiprofissionais altamente especializadas (cerca de 7-10%).
Cabe referir que, em qualquer dos cenários, os cuidados a prestar ao RN deverão ser globais, incorporando as vertentes biológica e psicossocial, em obediência aos princípios do reconhecimento da criança recém-nascida como pessoa, e do papel fundamental da Família no chamado acto médico. Hoje em dia nenhum serviço poderá merecer a qualificação de excelente se desconhecer o RN como pessoa.
Nasce, assim, o conceito de Neonatologia centrada na Família como um processo de facilitar o encontro pais-filho RN, incluindo a convivência da Família nos serviços assistenciais; tal equivale a dizer que a mesma também faz parte da equipa, englobando neste conceito os cuidados domiciliários com o apoio indispensável de equipas assistenciais ligadas à instituição de saúde onde a criança nasceu ou foi assistida no pós-parto.
Em suma, podem ser delineados dois grandes objectivos da Neonatologia na perspectiva de respeito pelos direitos e superiores interesses da criança, com o fim último de melhor qualidade de vida:
- Prestação de cuidados aos RN saudáveis e doentes, englobando a detecção precoce de anomalias congénitas;
- Redução da mortalidade e da morbilidade no grupo dos chamados RN de alto risco (englobando, designadamente, sequelas ligadas à patologia do feto e RN).
Definições
Para que as estatísticas de mortalidade e morbilidade possam ser comparadas, quer na mesma instituição, quer noutras instituições nacionais ou internacionais, torna-se necessário uniformizar a terminologia a utilizar. Efectivamente, só deste modo se poderá planear e avaliar com rigor a política de saúde perinatal. Dito doutro modo, pode afirmar-se que a utilização de terminologia não uniformizada limita seriamente a interpretação exacta dos estudos epidemiológicos, especialmente quando se trata de comparar amostras ou populações de crianças nascidas prematuramente ou concebidas segundo tecnologia de reprodução assistida.
Seguidamente são revistas e comentadas algumas definições correntes em Neonatologia.
Idade gestacional
É o tempo decorrido entre o primeiro dia da última menstruação e o dia do parto. O primeiro dia do último período menstrual ocorre aproximadamente duas semanas antes da ovulação e três semanas antes da implantação do blastocisto. Uma vez que a maioria das mulheres sabe quando teve início o último período, mas não quando ocorreu a ovulação, este critério relativamente fidedigno tem sido utilizado para fazer uma estimativa sobre a data prevista do parto. Poderão verificar-se imprecisões irrelevantes (variações de 4-6 dias) quanto à data do parto, relacionadas, sobretudo, com variabilidade quanto à fertilização do ovo e à implantação do blastocisto. Imprecisões mais relevantes (variações da ordem de semanas) poderão ocorrer nos casos de mulheres com menstruações com frequência e duração muito irregulares, ou nos casos de hemorragias surgindo em dias próximos à concepção.
Notas importantes:
|
Idade cronológica (ou idade pós-natal)
É o tempo decorrido após o nascimento, o qual pode ser expresso em dias, semanas, meses e/ou anos.
Idade pós-menstrual
Este termo, expresso em semanas, compreende o somatório dos dois termos anteriores: idade gestacional + idade cronológica.
Idade corrigida (ou idade ajustada)
Este termo, expresso em semanas ou meses, corresponde à idade cronológica subtraída do número de semanas que antecederam o nascimento antes das 40 semanas. Este termo deverá ser usado apenas em crianças até aos 3 anos de idade, com antecedentes de prematuridade.
Nota: Deve dar-se preferência ao termo idade pós-menstrual nos casos referentes ao período entre as 28 semanas de gestação e o 7º dia de vida pós-natal (168 horas); e ao termo idade corrigida nos casos avaliados após o 7º dia de vida pós-natal.
Período perinatal
Período que se inicia a partir de 22 semanas completas de gestação (154 dias) – data a que corresponde habitualmente peso fetal ~ 500 gramas – e termina uma vez completados 7 dias após o nascimento.
Período neonatal
Período que se inicia na data de nascimento e termina após 28 dias completos de idade pós-natal. É subdividido em: precoce (primeiros sete dias completos ou 168 horas completas) e tardio (após sétimo dia ou 168 horas completas, até 28 dias completos ou 672 horas).
Nascimento vivo
É a expulsão ou extracção completa do corpo da mãe, independentemente da duração da gravidez, de um produto de concepção (nado-vivo) que, depois da separação (independentemente de o cordão ter sido ou não laqueado e a placenta ter sido ou não retirada), respire ou evidencie qualquer outro dos sinais de vida, tais como batimentos cardíacos, pulsação do cordão umbilical, e movimentos efectivos dos músculos de contracção voluntária.
Peso de nascimento
Constitui a primeira medida de peso a efectuar no produto de concepção após o nascimento (quer se trate de nado-vivo, quer de nado-morto).
Este parâmetro deve ser determinado durante a primeira hora de vida e antes de se iniciar a perda de peso fisiológica pós-natal.
Recém-nascido de baixo peso (RNBP) ou microssomático
RN com peso de nascimento < 2.500 gramas (até 2.499 gramas inclusive).
Recém-nascido de muito baixo peso (RNMBP)
RN com peso de nascimento < 1.500 gramas (até 1.499 gramas inclusive).
Recém-nascido de muito baixo peso extremo (RNMBPE)
RN com peso de nascimento < 1.000 gramas (até 999 gramas inclusive).
Recém-nascido normossomático
RN com peso de nascimento compreendido entre 2.500 e 4.000 gramas.
Recém-nascido macrossomático
RN com peso de nascimento > 4.000 gramas
RN pré-termo
Recém-nascido cuja idade gestacional é inferior a 37 semanas completas (< 259 dias).
Actualmente, segundo a OMS e peritos internacionais, são considerados os seguintes subgrupos de idade gestacional em RN pré-termo, em semanas:
- 22-27 → pré-termo extremo;
- 28-31 → muito pré-termo;
- 32-36 → pré-termo moderado;
- 34-36 → pré-termo tardio.
A OMS recomenda que se incluam apenas os nados-vivos.
Contudo, de acordo com os peritos, a inclusão dos nados-mortos somente contribuirá para modificação significativa dos números nos países em desenvolvimento.
RN de termo
Recém-nascido com idade gestacional compreendida entre 37 semanas e 41 semanas e 6 dias (259-293 dias).
Neste grupo de idade gestacional é considerado um subgrupo: 37-38 semanas (RN de termo precoce).
RN pós-termo
Recém-nascido com idade gestacional de 42 semanas completas ou mais (294 dias ou mais).
Antropometria e valores de referência
- De acordo com a OMS (1995), os valores da antropometria podem ser expressos em curvas de percentis ou, quando as medidas têm uma distribuição normal, em médias e desvios-padrão (DP). Em qualquer circunstância, são estabelecidos limiares de diagnóstico ou valores de corte (cut off) que reflectem melhor o equilíbrio possível entre a sensibilidade e a especificidade, de modo a identificar o que “não é normal”. A mediana corresponde ao percentil 50 e, por aproximação, -1DP ao percentil 5, +1DP ao 95, -2DP ao 3 e +2DP ao 97.
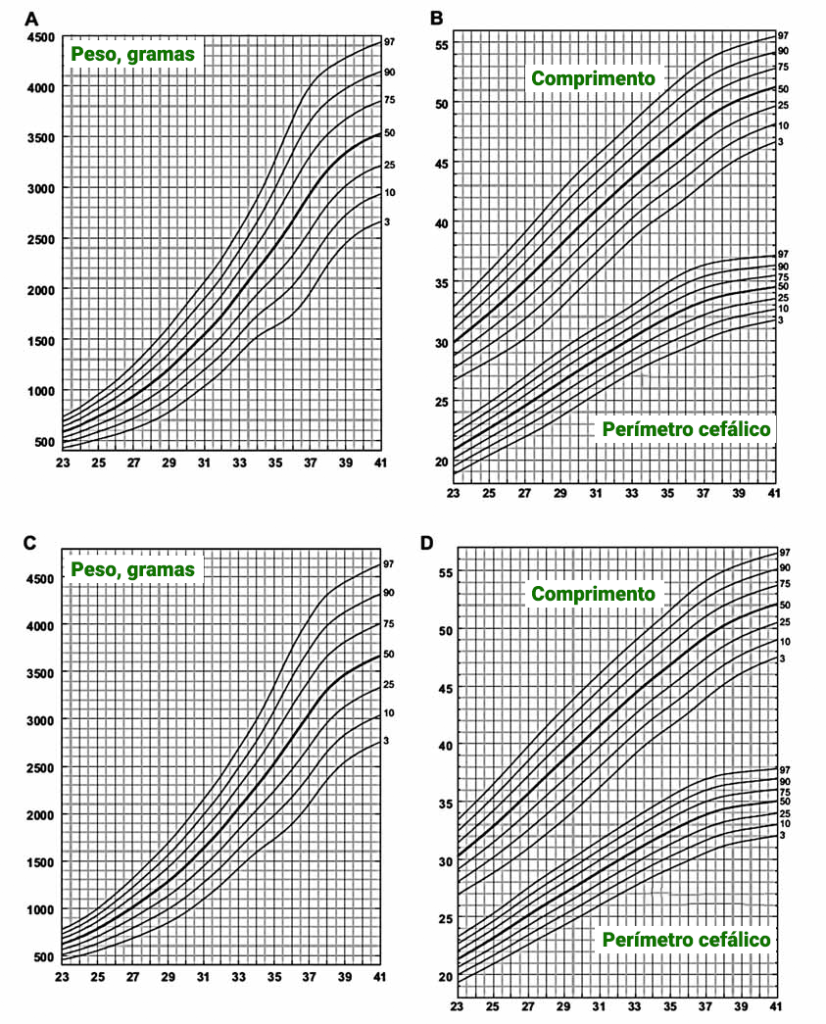
- Os valores de referência da antropometria ao nascer reflectem o crescimento intra-uterino e não devem ser confundidos com as curvas de crescimento intra-uterino construídas a partir das medições ecográficas fetais seriadas. Recentemente foram publicados valores de referência de crescimento intra-uterino a partir do registo da antropometria ao nascer com base numa amostra multirracial de 257.855 RN de gravidez única, nos EUA. Abrangendo o período das 22 às 42 semanas de gestação, são específicos para o género e incluem curvas de percentis (3 a 97), assim como médias e desvios-padrão para o peso, o comprimento e o perímetro cefálico. São as chamadas curvas de Olsen, que deverão substituir as clássicas, mas obsoletas, curvas de Lubchenco.
Os valores do peso, em função da idade de gestação, permitem classificar os RN em:
- Leves para a idade de gestação (< percentil 3);
- Adequados para a idade de gestação (percentil 3 a 97); e
- Grandes para a idade de gestação (> percentil 97). (Figura 1)
O índice ponderal calcula-se pelo quociente: (peso em gramas X 100)/ (comprimento em cm elevado ao cubo).
Relativamente à avaliação antropométrica no lactente e criança em três situações diversas:
- Nas primeiras semanas pós-parto (avaliação do crescimento durante a hospitalização);
- A curto prazo (semanas após a alta hospitalar);
- E a longo prazo (meses/anos), sugere-se ao leitor a consulta das seguintes referências bibliográficas:
- Ehrenkranz RA, et al ” Pediatrics 1999; 104: 280-289;
- Fenton TR ” BMC Pediatr 2003; 3:13;
- Guo SS, et al ” Arch Pediatr Adolesc Med 1966;
- Guo SS, et al ” Early Hum Dev 1997.
| Nota importante: De acordo com a literatura recente, não existe consenso relativamente aos valores de referência para avaliação do crescimento de crianças nascidas pré-termo. |
Morte fetal
É o óbito de um produto de concepção (feto-morto) antes da expulsão ou extracção completa do corpo da mãe, independentemente da duração da gravidez. Um vez separado do corpo da mãe, o produto de concepção não evidencia movimentos respiratórios nem outros sinais de vida como batimentos cardíacos, pulsação do cordão umbilical ou movimentos efectivos dos músculos de contracção voluntária (nado-morto).
Morte neonatal
É o óbito ocorrido no período neonatal; considerando as subdivisões do período neonatal (precoce e tardio), as mortes neonatais podem ser subdivididas, respectivamente, em precoces e tardias.
Nota: A data de morte ocorrida durante o primeiro dia de vida (dia zero) deve ser registada em minutos completos ou horas completas de vida. A partir do segundo dia de vida, e até 28 dias completos de vida, a idade de morte deve ser registada em dias.
| Índice Ponderal= | Peso em gramas x 100 |
| (comprimento em cm)3 |
Adaptado de Olsen, 2010, com permissão)
FIGURA 1. Curvas de crescimento intra-uterino de Olsen para ambos os sexos: A+B <> sexo feminino; C+D <> sexo masculino. (consultar o texto)
Gravidez e recém-nascido de alto risco
Sucintamente, alto risco na gravidez, ou no recém-nascido significa possibilidade de doença ou de morte em relação com a presença de determinados factores, respectivamente para a díade grávida-feto, e recém-nascido.
Factores de risco na gravidez
Um dos objectivos dos exames de saúde/consultas pré-natais é, precisamente, detectar precocemente factores de risco na perspectiva de tomada de medidas atempadamente (por exemplo, encaminhamento da grávida para centro especializado, tratamento farmacológico, repouso, hospitalização, etc.) com a finalidade de reduzir ao mínimo, compensar ou anular situações adversas, quer na grávida, quer no feto. De referir que cerca de 2/3 dos factores de risco na gravidez podem ser identificados nos primeiros meses, e os restantes no final ou durante o parto.
A decisão de considerar a gravidez de alto risco cabe ao médico. Tal não impede, no entanto, a colaboração da equipa de enfermagem no que respeita à colheita de dados, e ao apoio do clínico no respeitante à tomada de decisão.
Seguidamente são mencionadas listas de factores de risco na gravidez (por vezes associados) que servem de orientação para se proceder à anamnese nas consultas pré-concepcional e pré-natal.
Factores sócio-económicos
- Casal com graves dificuldades financeiras;
- Habitação precária;
- Problemas sociais do casal (pai ausente, conflitos conjugais, etc.);
- Mãe solteira, em especial se adolescente;
- Nutrição deficiente da futura mãe, antes ou durante a gravidez;
- Idade da mãe < 16 anos ou > 35 anos;
- Estatura da mãe inferior a 152 cm;
- Mãe fumadora (sobretudo se fumar > 10 cigarros por dia);
- Antecedentes familiares de doenças hereditárias;
- Antecedentes obstétricos de: ausência de vigilância pré-natal anterior, infertilidade, abortos repetidos, gravidezes seguidas- intervalo inferior a 2 anos-, multiparidade, RN pré-termo anterior, parto prolongado, RN de baixo peso, RN macrossomáticos, nado-mortos ou mortes neonatais anteriores, filhos anteriores com doença motora cerebral ou doença neurológica, filho anterior com defeitos congénitos, mola hidatiforme, coriocarcinoma, síndroma antifosfolípida, etc..
Doenças maternas
- Incompetência cervical;
- Nefropatia gravídica;
- Doença renal crónica, infecções urinárias repetidas, albuminúria persistente;
- Diabetes mellitus e pré-diabetes;
- Tromboflebite, embolia;
- Doença cardíaca;
- Doenças endócrinas (suprarrenal, tiroideia, hipófise, etc.);
- Doença pulmonar grave incluindo tuberculose;
- Doença sexualmente transmissível ou outras doenças infecciosas;
- Anemia crónica (ferripriva, megaloblástica, hemoglobinopatias, etc.);
- Subnutrição;
- Obesidade;
- Doença neoplásica;
- Intervenção cirúrgica durante a gravidez;
- Anomalias congénitas importantes do aparelho locomotor;
- Epilepsia, atraso mental, etc.;
- Alcoolismo crónico ou dependência de drogas.
Factores materno-fetais
- Incompatibilidade sanguínea (Rh, ABO, Kell, outros);
- Administração de fármacos durante o período da organogénese;
- Infecções do grupo TORCHS;
- Irradiação;
- Alteração do crescimento fetal (restrição ou macrossomia).
Factores placentares e amnióticos
- Hemorragia vaginal;
- Hemorragia retroplacentar;
- Disfunção placentar primária;
- Placenta prévia ou abruptio placenta, outras alterações, etc.;
- Ruptura prematura das membranas ovulares;
- Poli-hidrâmnio ou oligo-âmnio.
| Nota: Para quantificar de modo objectivo o risco pré-natal estão descritas na literatura médica diversas escalas estruturadas atribuindo pontuação parcelar a cada parâmetro considerado, o que permite uma pontuação final e, por exemplo, decisão de transferir, ou não, a grávida para centro especializado. |
Factores de risco no RN (RN de alto risco)
A lista seguinte integra um conjunto de situações, por vezes associadas, que comportam risco de grau variável no RN.
Factores perinatais
- Início prematuro de contracções uterinas;
- Parto pós-termo;
- Duração do parto
- na primigesta: > 24 horas
- na multigesta: > 12 horas
- segundo período: > 2 horas;
- Ruptura prolongada de membranas: > 24 horas;
- Apresentação anormal;
- Desproporção céfalo-pélvica;
- Prolapso do cordão umbilical;
- Parto com fórceps alto;
- Cesariana;
- Parto pélvico.
Factores neonatais
- Peso de nascimento < 2.500 gramas ou > 4.000 gramas;
- Parto múltiplo (gemelaridade);
- Líquido amniótico meconial;
- Índice de Apgar < 5 ao 1º minuto;
- Resultados anómalos de exames para determinação do “bem-estar” fetal;
- Sofrimento fetal agudo, subagudo ou crónico;
- Manobras de reanimação;
- Dificuldade respiratória;
- Depressão do SNC por medicamentos administrados à mãe;
- Sinais de lesão traumática relacionada com o nascimento;
- Anomalias congénitas.
Critérios de gravidade
Está hoje demonstrado que o prognóstico da doença neonatal não depende apenas das condições inerentes ao próprio organismo susceptíveis de criarem maior vulnerabilidade (tais como grau de imaturidade), mas igualmente da gravidade do processo mórbido. Ou seja, quando se trata de comparar estudos epidemiológicos sobre morbilidade e mortalidade neonatais no âmbito das mais diversas instituições, os bons ou maus resultados obtidos não podem ser relacionados apenas com o peso e/ou idade gestacional, (exemplificando tão somente com parâmetros de avaliação muito frequentemente considerados), mas igualmente com a gravidade da doença ou doenças de base.
Daí a necessidade de entrar em conta com critérios representativos da gravidade da doença, questão que, ao longo da evolução da Neonatologia moderna tem levado grupos de investigadores a testarem vários parâmetros combinados de modo estruturado e quantificado (escalas de avaliação de gravidade), procedendo à sua ulterior validação.
O objectivo fundamental de tais escalas é tentar aperfeiçoar os indicadores de desempenho das unidades de tal forma que seja possível realizar comparações mais rigorosas entre unidades, regiões e, principalmente, nas próprias em diferentes períodos, tendo em vista a melhoria gradual dos cuidados a prestar aos RN. É o conceito de auditoria.
Há que reconhecer as limitações do método, o qual deverá ser entendido como instrumento de orientação complementar para a equipa médica que, recebendo informação através da escala, presta cuidado a um doente específico; à referida equipa são, pois, exigidos bom senso clínico e ponderação no que respeita a decisões de vária ordem.
Existem diversos modelos de escalas de gravidade baseados em medidas fisiológicas, terapêuticas, diagnósticas, factores de risco, etc., sendo que a cada parâmetro é atribuída determinada pontuação, obtendo-se uma pontuação final ou “índice”.
Seguidamente são apresentados alguns dos critérios mais frequentemente utilizados em unidades neonatais, os quais são designados habitualmente pelas respectivas abreviaturas do título em língua inglesa.
CRIB (Clinical Risk Index for Babies)
O método CRIB (Quadro 1), a utilizar nas primeiras 12 horas de vida, é simples e pode ser aplicado a RN com peso de nascimento < 1.500 gramas e/ou idade gestacional < 31 semanas. Como limitação refere-se a dificuldade de aplicação a RN transferidos doutra unidade neonatal.
De acordo com estudos disponíveis, este critério não é preditivo da morbilidade nos sobreviventes.
Poderá obter-se um valor ou índice final entre 0 e 23, directamente proporcional à gravidade.
QUADRO 1 – Parâmetros do índice de gravidade CRIB.
| * Para manter PaO2 de 50-80 mmHg e saturação de O2-Hb de 88-95% | |
| Parâmetro | Pontuação |
| Peso de nascimento (gramas) > 1350 851-1350 701-850 ≤ 700 | 0 1 4 7 |
| Idade gestacional (semanas) > 24 ≤ 24 | 0 1 |
| Anomalias congénitas Ausentes Sem risco de vida Com risco de vida | 0 1 3 |
| Défice de base máximo (mmol/L) – 1as 12 horas < 7,0 7,0 a 9,9 10,0 a 14,9 ≥ 15,0 | 0 1 2 3 |
| FiO2 mínima adequada* nas 1as 12 horas ≤ 0,40 0 0,41 – 0,60 0,61 – 0,90 0,91- 1,00 | 0 2 3 4 |
| FiO2 máxima adequada* nas 1as 12 horas ≤ 0,40 0,41- 0,80 0,81 – 0,90 0,91 – 1,00 | 0 1 3 5 |
SNAP (Score for Neonatal Acute Physiology) e SNAP-PE (Perinatal Extension)
Este método, na modalidade inicial (SNAP) integrando 34 parâmetros relacionados com sinais vitais e resultados de exames complementares (pontuação atribuída respectivamente a cada parâmetro: 1, 3, 5), pode ser utilizado em RN com qualquer peso de nascimento; com esta escala pretende-se quantificar o grau de instabilidade fisiológica. (Quadro 2)
QUADRO 2 – Parâmetros do índice SNAP.
| Parâmetro | Pontuação | ||
| 1 | 3 | 5 | |
| Pressão arterial média, mmHg Alta Baixa | 66-80 30-35 | 81-100 20-29 | >100 <20 |
| Frequência cardíaca Alta Baixa | 180-200 80-90 | 201-250 40-79 | >250 <40 |
| Frequência respiratória | 60-100 | >100 | – |
| Temperatura ºC | 35-35,5 | 33,3-34,9 | <33,3 |
| PO2 mmHg | 50-65 | 30-50 | <30 |
| Relação PO2/FIO2 | 2,5-3,5 | 0,3-2,49 | <0,3 |
| PCO2 mmHg | 50-65 | 66-90 | >90 |
| Índice de oxigenação | 0,07-0,20 | 0,21-0,40 | >0,40 |
| Hematócrito % Alto Baixo | 66-70 30-35 | >70 20-29 | – <20 |
| Contagem de leucócitos (x 1.000)/ mmc | 2-5 | >2 | – |
| Relação imaturos/totais | >0,20 | – | – |
| Número absoluto de neutrófilos totais/mmc | 500-999 | <500 | – |
| Número de plaquetas (x 1.000)/mmc | 30-100 | 0-29 | – |
| Ureia, mg/dL | 40-80 | >80 | – |
| Creatinina, mg/dL | 1,2-2,4 | 2,5-4 | >4 |
| Débito urinário, mL/kg/hora | 0,5-0,9 | 0,1-0,49 | <0,1 |
| Bilirrubina indirecta (por peso de nascimento) > 2 kg: mg/dL ≤ 2 kg: mg/dL | 15-20 5-10 | >20 >10 | – – |
| Bilirrubina directa, mg/dL | ≥2,0 | – | – |
| Sódio, mEq/L Alto Baixo | 150-160 120-130 | 161-180 <120 | >180 – |
| Potássio, mEq/L Alto Baixo | 6,6-7,5 2,0-2,9 | 7,6-9 < 2,0 | >9 – |
| Cálcio ionizado, mg/dL Alto Baixo | ≥1,4 0,8-1 | – <0,8 | – – |
| Cálcio total, mg/dL Alto Baixo | ≥12 5,0-6,9 | – <5,0 | – – |
| Glicémia, mg/dL Alta Baixa | 150-250 30-40 | >250 <30 | – – |
| Bicarbonato sérico, mEq/L Alto Baixo | ≥33 11-15 | – ≤10 | – – |
| PH sérico | 7,20-7,3 | 7,10-7,19 | <7,10 |
| Convulsão | Única | Múltipla | – |
| Apneia | Resposta à estimulação | Não resposta à estimulação | Completa |
| Sangue oculto nas fezes | Positivo | – | – |
Posteriormente esta escala foi de modo progressivo simplificada para SNAP-II, e SNAP-PE-II, sugerindo-se a consulta da bibliografia.
Notas importantes:
|
BIBLIOGRAFIA
Aujard Y. Topical issues in neonatology. Arch Pédiatrie 2017; 24: 792-794
Bastos G, Gomes A, Oliveira P, Torrado A. Comparação de quatro escalas de avaliação da gravidade clínica (CRIB, SNAP, SNAP-PE, NTISS) em recém-nascidos. Acta Méd Port 1997; 10: 161-165
Bataglia FC, Lubchenco LO. A practical classification of newborn infants by weight and gestational age. J Pediatr 1967; 71: 199-204
Carrapato MRG, Pereira T, Silva C, et al. Late preterms: are they all the same? J Maternal-Fetal & Neonatal Med. https://doi.org/10.1080/14767058.2018.1527897
Cloherty JP, Eichenwald EC, Strak AR. Manual of Neonatal Care. Philadelphia; Lippincott Williams & Wilkins, 2008
Committee on Fetus and Newborn. American Academy of Pediatrics. Pediatrics 2004; 114: 1362-1364
Direcção Geral da Saúde. Vigilância pré-natal e revisão do puerpério-Orientações Técnicas. Lisboa, 2016
Fanaroff AA, Martin RJ. Neonatal-Perinatal Medicine- Diseases of the Fetus and Infant. St. Louis: Mosby, 2002
Garcia JJ, Cruz O, Mintegi S, Moreno JM (eds). M Cruz Manual de Pediatria. Madrid: Ergon, 2020
Guimarães J, Carneiro MJ, Loio P, Macedo A, et al. Neonatologia-Manual Prático. Lisboa/Hospital de São Francisco Xavier: Saninter, 2012
Kliegman RM, StGeme JW, Blum NJ, Shah SS, Tasker RC, Wilson KM (eds). Nelson Textbook of Pediatrics. Philadelphia: Elsevier, 2020
Kline MW, Blaney SM, Giardino AP, Orange JS, Penny DJ, Schutze GE, Shekerdemien LS (eds). Rudolph’s Pediatrics. New York: Mc Graw Hill Education, 2018
MacDonald MG, Seshia MMK (eds). Avery’s Neonatology: Pathophysiology and Management of the Newborn. Philadelphia, PA: Lippincott Williams & Wilkins, 2015
McIntosh N, Helms P, Smyth R, Logan S (eds). Forfar and Arneil´s Textbook of Pediatrics. London: Churchill Livingstone, 2008
Moro M, Málaga S, Madero L (eds). Cruz Tratado de Pediatria. Madrid: Panamericana, 2015
Olsen IE, Groveman SA, Lawson ML, et al. New intrauterine growth curves based on United States Data. Pediatrics 2010; 125: e214-e224
Pereira da Silva L, Neto MT (eds). New Challenges In Foetal And Neonatal Infections. Kerala, Índia: Research Signpost, 2011
Polin RA, Abman SH, Rowitch DH, Benitz WE, Fox WW (eds). Fetal and Neonatal Physiology. Philadelphia: Elsevier, 2017
Polin RA, Lorenz JM. Neonatology. Cambridge: Cambridge University Press, 2008
Randis TM, Polin RA. Everyday dilemmas in neonatal care: a look at what is new. Curr Opin Pediatr 2013; 25: 159-160
Richardson DK, Tarnow-Mordi WO, Escobar GJ. Neonatal risk scoring systems. Can they predict mortality and morbidity? Clin Perinatol 1998; 25: 591- 611