Definições e importância do problema
Entende-se por reanimação cardiorrespiratória (RCR) o conjunto de técnicas que se aplicam a doentes em paragem respiratória ou cardiorrespiratória.
Em idade pediátrica, define-se paragem cardiorrespiratória (PCR) pela verificação de, pelo menos, um dos seguintes parâmetros:
- Interrupção da respiração e circulação; a este evento, que pode ser reversível, associa-se como consequência, estado de inconsciência, apneia e ausência de pulso (palpação em artéria central);
- Interrupção da respiração com bradicárdia (frequência cardíaca < 60 batimentos/minuto com pulso detectável), associada a sinais de circulação ineficaz apesar do suprimento de oxigénio e ventilação; trata-se da situação mais frequente;
- Actividade eléctrica detectável no monitor, mas sem pulso palpável (actividade eléctrica sem pulso ou AESP).
A incidência de PCR é cerca de 12/1 milhão de habitantes com menos de 18 anos. Na idade pediátrica, entre 45-70% dos casos de paragem cardiorrespiratória surge em menores de 1 ano de idade.
Os procedimentos e atitudes a realizar com carácter de emergência para tentar reverter a PCR, imprescindíveis para salvar a vida em perigo iminente, poderão ser realizados:
- Com o mínimo de meios disponíveis, não invasivos, em geral fora do ambiente hospitalar (na comunidade) utilizando determinados gestos básicos imprescindíveis para salvar a vida, como garantir a permeabilidade da via aérea, ventilar boca a boca e, se necessário, massagem cardíaca; é o conceito de RCR básica ou suporte básico de vida/SBV (cuja execução implica o conhecimento, treino e prática de atitudes correctas de imediato) que, em geral, implica continuidade com medidas mais sofisticadas por técnicos diferenciados;
- Com a utilização de equipamento de reanimação (entubação traqueal, ventilação, desfibrilhação, fármacos) e que deve ser efectuada por pessoal com formação específica; é o conceito de suporte avançado de vida/SAV.
Em circunstâncias especiais poderá ser necessário continuar as medidas de suporte avançado de modo prolongado em função do contexto clínico; trata-se do chamado suporte prolongado de vida/SPV.
Com a RCR pretende-se garantir, tanto quanto possível, a perfusão sanguínea e oxigenação cerebral até à recuperação da função cardiorrespiratória, tendo em consideração que a tolerância das células cerebrais à isquémia é muito limitada (cerca de 3-4 minutos). De facto, com as manobras correctas de SBV é possível promover uma oxigenação de emergência cerebral e de outros órgãos vitais, até haver condições para a realização do SAV.
Uma vez que o prognóstico da paragem cardiorrespiratória é, em princípio, reservado, sobretudo se prolongada, assumem a maior importância a prevenção, assim como a necessidade de formação básica em SBV de todos os cidadãos.
O objectivo deste capítulo é a descrição sucinta dos procedimentos a realizar no âmbito da RCR básica (SBV) e do SAV (sem pormenorizar técnicas específicas como entubação traqueal e ventilação mecânica); chama-se, entretanto, a atenção para a necessidade de os conhecimentos básicos serem completados com indispensável treino de gestos e atitudes em modelos ou manequins, exequível com o apoio de formadores experientes.
Etiopatogénese
Na maioria dos casos de paragem cardíaca no adulto, a causa é primariamente cardíaca: fibrilhação ventricular (FV) e taquicardia ventricular sem pulso (TVSP).
Pelo contrário, na idade pediátrica, a causa mais frequente (~95%) é a hipóxia resultante de falência respiratória de etiopatogénese diversa (respiratória ou extra-respiratória, designadamente por depressão do SNC). A falência circulatória como causa (por sépsis, choque ou patologia cardíaca primária) é, efectivamente muito mais rara (correspondendo a cerca de 5%), embora seja reconhecida frequência crescente de situações de paragem cardíaca súbita explicáveis por FV e taquicárdia ventricular sem pulso (TVSP) atribuíveis a patologia cardíaca primária subjacente (como miocardiopatia hipertrófica, síndroma de QT longo), drogas ou miocardite, entre outras, com implicação na abordagem imediata.
Em 90% das PCR na criança ocorre assistolia.
Sistematização
Para que a RCR seja eficaz, torna-se necessário o cumprimento de certos passos em sequência lógica, o que tem implicações importantes, quer em termos de treino/aprendizagem, quer em termos organizativos no âmbito dos cuidados à comunidade:
- Diagnóstico de PCR no contexto de doente que pareça inconsciente;
- Início dos procedimentos de SBV em que são utilizados métodos não invasivos;
- Activação do sistema de emergência médica (contacto solicitando apoio – o designado alerta);
- Entubação traqueal assegurando via aérea;
- Procedimento de desfibrilhação nos casos de FV/TVSP;
- Administração de fármacos.
As especificidades anatomofisiológicas da idade pediátrica e as diferenças quanto a etiopatogénese da PCR relativamente ao adulto, obrigam a que o esquema-base de gestos a efectuar seja diferente conforme a idade (excluindo o período neonatal).
Assim:
- No lactente (> 28 dias até 1 ano) e na criança até à puberdade inicia-se de imediato a reanimação;
- A partir da puberdade, procede-se primeiramente ao alerta por eventual necessidade de desfibrilhação;
- Em qualquer grupo etário, nos casos de doença cardíaca conhecida, deve dar-se o alerta em primeiro lugar; nos casos de afogamento e trauma, inicia-se o SBV e dá-se o alerta de seguida;
- Quando existem vários reanimadores, a RCR é iniciada e mantida, e 1 dos reanimadores dá o alerta.
No que respeita à técnica de RCR tem-se em conta igualmente tal subdivisão etária.
1. RCR BÁSICA (SBV)
Generalidades
O SBV integra o conjunto de manobras emergentes destinadas à reversão da PCR ou manutenção das funções vitais, utilizando meios não invasivos. Por razões didácticas, é clássico utlilizar a sigla derivada do inglês ABC: A-airway; B-breathing; C-circulation. Concretizando, eis as manobras:
A – Permeabilização da via aérea;
B – Ventilação boca-nariz e boca; boca-boca;
C – Massagem cardíaca externa.
O SBV inclui ainda as manobras de desobstrução da via aérea por corpo estranho.
Para a eficácia da reanimação importa que o doente se encontre sobre uma superfície dura (tábua, pavimento).
O suporte básico de vida inicia-se com os 3 “S”: Safety (segurança), Stimulate (estimular) e Shout for help (pedir ajuda).
Verificação de condições de segurança
O reanimador ou equipa de reanimação não devem correr riscos; se o ambiente for adverso (acidente na via pública, incêndio, sismo), a regra é que as referidas manobras sejam aplicadas em segurança.
A vítima deverá ser mobilizada se o local for considerado perigoso ou se a posição em que se encontra comprometer a realização das manobras.
Verificação do estado de consciência e pedido de ajuda
O doente deve ser estimulado (estímulos auditivos e tácteis).
Em caso de suspeita de traumatismo da coluna cervical, assim como no lactente, o doente não deve ser sacudido nem abanado, e todas as manobras deverão ser efectuadas com imobilização cervical no primeiro caso.
Se houver resposta com movimentos ou vocalizações, coloca-se o doente em posição lateral de segurança; ou, no caso de doentes mais pequenos, em posição de conforto, avaliando-se a situação de modo continuado. (Figura 1)
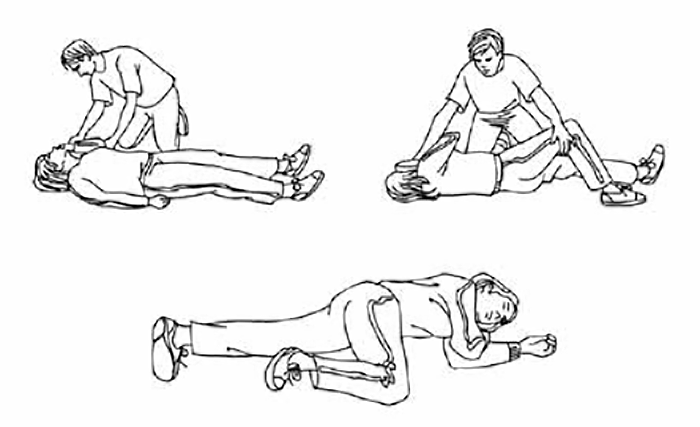
FIGURA 1. Posição lateral de segurança
Se não houver resposta, deve efectuar-se o primeiro pedido de ajuda (gritar por ajuda, ligar para o 112), não devendo o reanimador nesta fase abandonar a vítima
Abertura da via aérea
Após o posicionamento em plano duro, deve realizar-se a abertura da via aérea com as seguintes manobras:
Manobra de extensão da cabeça (fronte-mento)
Sempre que não haja suspeita de traumatismo cervical, efectua-se a extensão do pescoço, colocando cuidadosamente a mão sobre a fronte. No lactente, pela proeminência do occipital quando aquele se coloca sobre uma superfície plana, origina logo uma ligeira extensão. Em seguida levanta-se o mento, colocando a ponta dos dedos da outra mão debaixo do mesmo. No lactente, a abertura da via aérea realiza-se com a cabeça em posição neutra (eixo orelhas alinhadas com o eixo do tórax) e na criança com extensão cervical.
Precauções:
- Não fechar a boca;
- Não exercer pressão sobre os tecidos moles do pescoço para não provocar a compressão da via aérea, especialmente em lactentes. (Figura 2)

FIGURA 2. Abertura da via aérea (manobra fronte-mento)
Manobra de subluxação da mandíbula (manobra tripla)
Na suspeita de traumatismo crânio-cervical, puxa-se para cima a mandíbula com uma mão, enquanto se fixa a cabeça com a outra para impedir que a coluna se desloque. Pode também efectuar-se a manobra colocando dois ou três dedos de cada mão nos ângulos da mandíbula e levantá-la, para cima e para a frente, enquanto se fixa o pescoço. (Figura 3)
Respiração
Verificar a respiração
Mantendo a abertura da via aérea, o reanimador aproxima o ouvido e a face da boca da vítima para:
- VER (V) se há movimentos torácicos ou abdominais;
- OUVIR (O) se existem ruídos respiratórios;
- SENTIR (S) se o ar golpeia a face.
Esta operação, designada pela sigla VOS, deve realizar-se, no máximo, em 10 segundos.
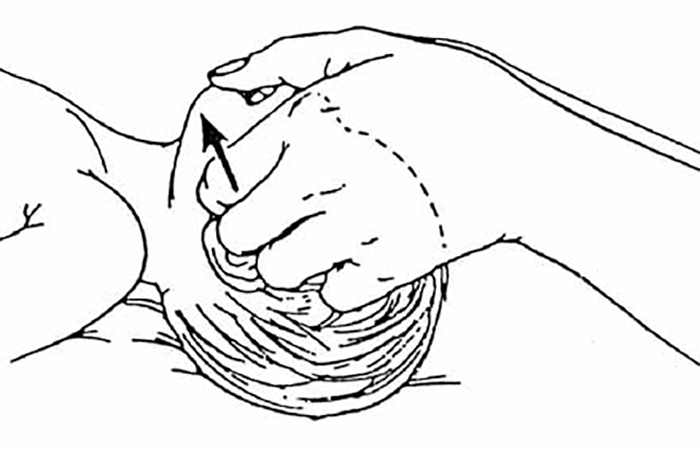
FIGURA 3. Subluxação da mandíbula
Ventilar
A ventilação artificial é realizada com o ar expirado pelo reanimador:
- No lactente: boca – boca e nariz;
- Na criança e adulto: boca – boca, com oclusão do nariz do doente com indicador e polegar.
Procedimento
- 2 insuflações com expiração forçada de modo a provocar expansão do tórax do doente; se tal não acontecer, reabrem-se as vias aéreas e reinicia-se a ventilação até 5 insuflações, de modo a conseguir 2 insuflações eficazes (lentas, em cerca de 1 segundo). Na ausência de expansão do tórax, ou se esta for insuficiente, deve rever-se o posicionamento do doente, verificando a abertura da via aérea;
- O reanimador, observando a expansão do tórax, insufla o seu ar expirado tanto quanto baste para garantir a referida expansão torácica (evitando insuflação excessiva pelo risco de barotrauma e de distensão gástrica);
- Mantendo a extensão da cabeça e a elevação do mento, a boca do reanimador é afastada da boca da criança após verificação da expansão torácica desejada, verificando-se a seguir que o tórax se retrai (coincidindo com o ar expirado pelo doente);
- De imediato repete-se a manobra de insuflação. (Figura 4)
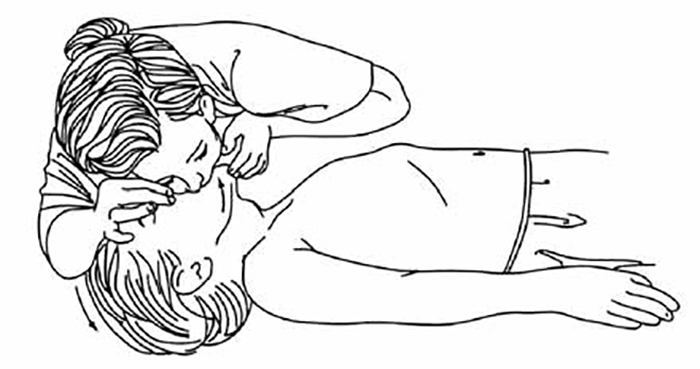
FIGURA 4. Ventilação com ar expirado
Desobstrução da via aérea em caso de corpo estranho
Se o doente estiver consciente
- Se tosse eficaz, encorajar a tosse e manter vigilância.
- Se tosse ineficaz:
- O lactente (idade < 1 ano), é colocado em decúbito ventral sobre o antebraço do reanimador, segurando-o pela mandíbula com a cabeça ligeiramente estendida, em nível inferior ao do tronco. Na zona interescapular, com a base da outra mão, efectuam-se 5 pancadas rápidas; em seguida coloca-se o lactente em decúbito dorsal, prendendo a cabeça com a mão e em posição mais baixa que o tronco. Efectuam-se 5 compressões torácicas com os dedos indicador e médio, ao nível da região médio-esternal. (Figura 5)
- Na criança com idade > 1 ano, efectua-se a manobra de Heimlich: ajoelhar ou ficar de pé por trás da criança e aplicar o punho de uma mão sobre o epigastro e, sobrepondo a outra mão, fazer movimentos de pressão para trás e para cima, até 5 vezes. (Figura 5)
Se o doente estiver inconsciente
- Colocar a criança sobre uma superfície dura, abrir a boca e procurar qualquer objecto evidente que se possa remover (não tentar às cegas); abrir a via aérea e tentar 5 insuflações e, se não houver resposta, iniciar compressões torácicas sem verificação da circulação, ou seja SBV.
Circulação
Verificar a circulação
A palpação do pulso central deve fazer-se de modo rápido, em tempo < 10 segundos:
- Na artéria braquial (no lactente);
- Na artéria carótida (na criança e adolescente/adulto);
- Na artéria femoral (em qualquer faixa etária).
Se houver pulso arterial central, continua-se a ventilação com uma frequência de 12-20 ciclos/minuto, consoante o grupo etário.
Se não houver pulso arterial central, ou se houver dúvidas quanto a tal, inicia-se a massagem cardíaca externa coordenada com a ventilação.
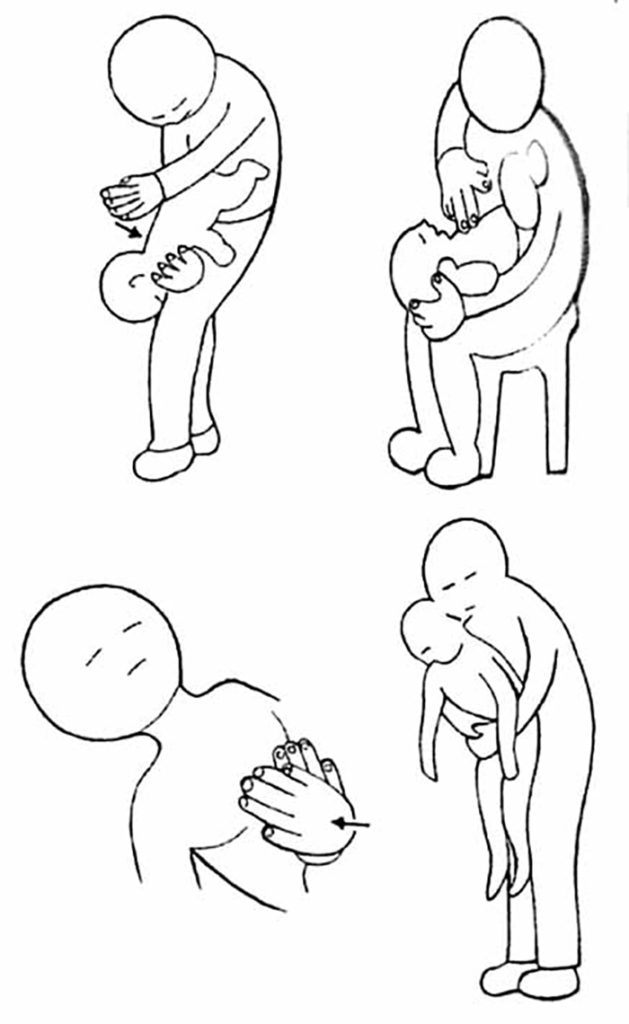
FIGURA 5. Desobstrução por corpo estranho
Massagem cardíaca externa
Procedimento
- Manter a cabeça em posição adequada para a ventilação (ver atrás); posição das mãos do reanimador:
→ Lactente (< 1 ano): com as pontas dos dedos médio e anelar do reanimador sobre o esterno, um dedo abaixo da linha intermamilar. Esta é a técnica preferível quando há um só reanimador (Figura 6). Outra variante (com dois reanimadores e em geral na idade < 3 meses) é abraçar o tórax com as duas mãos e fazer compressão com os polegares sobre o esterno logo abaixo da linha intermamilar. Os outros dedos funcionam como plano duro. (Figura 7)
→ Criança (1 ano – puberdade): a base de uma das mãos do reanimador sobre o esterno, dois dedos acima do apêndice xifoideu. Compressão com o membro superior não flectido, utilizando as mãos sobrepostas, com os dedos entrelaçados ou não, exercendo-se a força apenas na base da mão, aproveitando o peso do reanimador na vertical e a linha dos ombros do reanimador paralela ao eixo da vítima. (Figura 8)
→ A partir da puberdade: sobre a metade inferior do esterno, compressão utilizando as mãos sobrepostas, com os dedos entrelaçados ou não, exercendo-se a força apenas na base da mão, aproveitando o peso do reanimador na vertical.
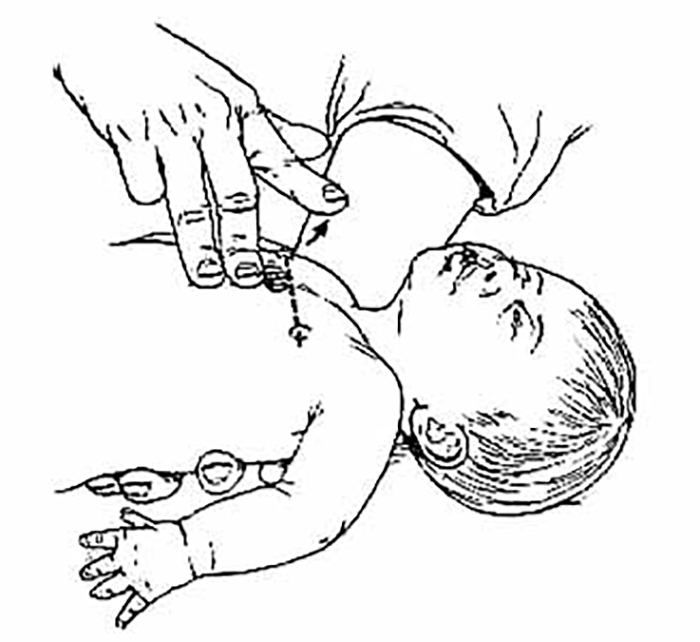
FIGURA 6. Massagem cardíaca externa (no lactente)
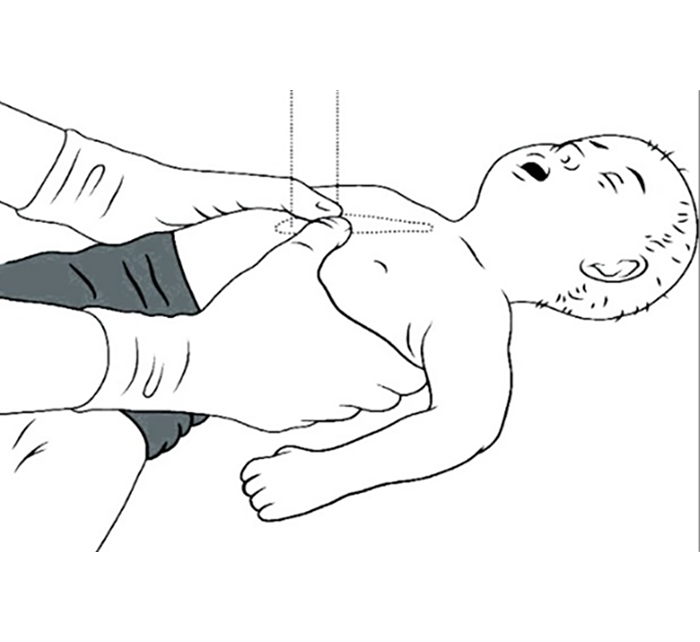
FIGURA 7. Massagem cardíaca externa (no lactente – técnica do abraço)
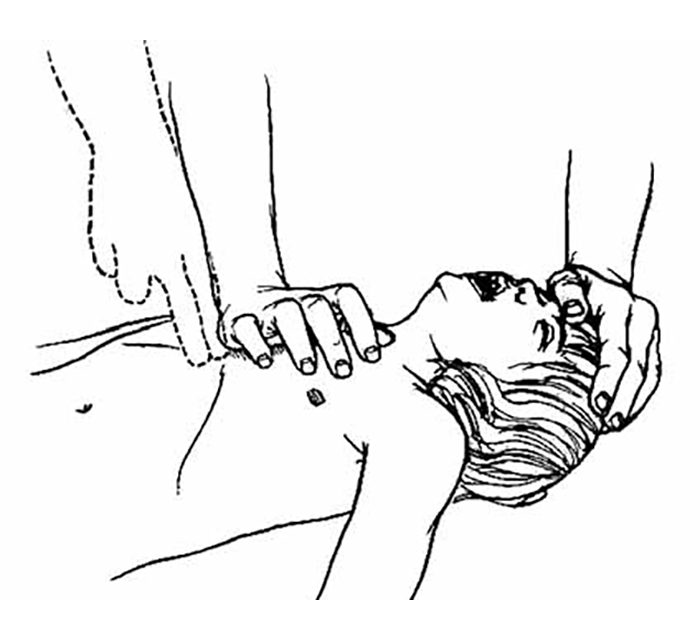
FIGURA 8. Massagem cardíaca externa em criança (de 1 ano à puberdade)
A compressão deve durar 50% do ciclo (100/minuto) de modo que o tórax volte à sua posição normal, nunca se retirando a mão da zona de compressão, excepto se for necessário ao reanimador também efectuar a ventilação. A profundidade da compressão deve ser sempre cerca de 1/3 da altura (diâmetro ântero-posterior) do tórax, o que varia, segundo a idade, entre 4 e 5 cm. (Figura 8)
Quer com a intervenção de um, quer com a intervenção de dois reanimadores, a frequência da compressão cardíaca deve ser ~100/minuto em todos os grupos etários, com uma relação compressão/ventilação 15/2 no lactente e criança até à puberdade e 30/2 em idades ulteriores.
Esta última relação (30/2) também poderá ser utilizada em qualquer idade se o profissional de saúde estiver sozinho.
Avaliação da RCR
A RCR na criança é efectuada durante 1 minuto; ao cabo deste tempo reavalia-se o pulso: no caso de não ter sido eficaz, abandona-se momentaneamente a vítima para solicitar ajuda (alerta).
Se a vítima for um lactente muito pequeno, deve ser tentado o transporte e a reanimação simultaneamente, levando-o, e fazendo do antebraço do reanimador o plano duro.
As avaliações periódicas (pulso e a respiração) não devem exceder 10 segundos. Por outro lado, deve manter-se o SBV até à chegada da ajuda solicitada, a vítima recuperar, ou o reanimador ficar exausto.
As Figuras 9, 10 e 11 resumem os passos fundamentais do SBV, incluindo nos casos de eventual obstrução por corpo estranho.
2. RCR AVANÇADA (SAV)
Generalidades
A RCR avançada (o chamado SAV) compreende um conjunto de procedimentos invasivos que se aplicam na sequência do SBV, para o restabelecimento das funções respiratória e cardíaca. Como foi anteriormente referido, para a sua efectivação torna-se imprescindível a existência de equipa de profissionais (médicos, enfermeiros, paramédicos, etc.) com formação específica e experiência, assim como meios técnicos invasivos (equipamento, incluindo laringoscópios para entubação traqueal, ventiladores com tubagens, tubos traqueais ou alternativas, desfibrilhadores, fármacos, etc.).
Sendo essencial o diagnóstico do tipo de ritmo cardíaco de paragem (FV/TVSP, assistolia/AESP) (Figura 12), proceder a SAV em ambiente hospitalar implica a obediência a um conjunto de regras importantes que devem estar na mente de todos os intervenientes bem treinados, com funções bem definidas, no pressuposto de que muitas manobras terão que ser feitas concomitante e sincronizadamente por mais do que um reanimador:
- Registar a hora da PCR e tempos de RCR;
- Identificar o coordenador da reanimação;
- Posição correcta do doente em decúbito dorsal em leito duro para garantir a eficácia da massagem cardíaca;
- Garantir que o “carro de urgência” com instrumentos e fármacos para a reanimação seja colocado à cabeceira do doente, ao mesmo tempo que se aplicam eléctrodos no doente para ligação ao monitor cardíaco, assim como oxímetro de pulso;
- O SAV deve ser aplicado na sequência do SBV, sem hiatos na actuação; ou seja, para iniciar e concretizar os procedimentos do SAV, não se devem interromper as manobras de reanimação básica mais do que 30 segundos para entubação traqueal. (Figuras 12, 13 e 14)
Quando houver via aérea segura (TET) as compressões serão contínuas, mantendo a mesma frequência de compressão (100 pm) e as ventilações entre 12 e 20 pm.
FIGURA 9. Suporte Básico de Vida Pediátrico (segundo o Conselho Português de Reanimação e European Resuscitation Council, Outubro de 2015)
FIGURA 10. Suporte Básico de Vida de Adulto com desfibrilhação automática externa/DAE (Segundo o Conselho Português de Reanimação e European Resuscitation Council, Outubro de 2015)
FIGURA 11. Aspiração de corpo estranho
FIGURA 12. Suporte Avançado de Vida Pediátrico (Segundo o Conselho Português de Reanimação e European Resuscitation Council, Outubro de 2015)
FIGURA 13. Suporte Avançado de Vida (Segundo o Conselho Português de Reanimação e European Resuscitation Council, Outubro de 2015). PCI= Percutaneous Coronary Intervention; RCP= Reanimação cardiopulmonar
FIGURA 14. PCR- Resumo da actuação nos casos de ritmos não desfibrilháveis. (Ver Figura 18)
Via aérea e ventilação
No âmbito do SAV, quer a técnica para se obter uma via aérea segura, quer o tipo de suporte ventilatório utilizado devem atender às características da criança e às capacidades do reanimador.
Ventilar com ressuscitador manual e oxigénio
Em primeiro lugar deve proceder-se à abertura da via aérea como descrito anteriormente. Podem ser utlilizados adjuvantes para este processo, como os tubos orofaríngeos ou de Guedel (tamanho adequado: distância entre os incisivos e o ângulo da mandibular) e os tubos nasofaríngeos (tamanho adequado: distância entre a asa do nariz e o ângulo da mandíbula).
Após a abertura da via aérea, deve iniciar-se ventilação com ressuscitador manual com máscara adequada à idade e oxigénio. A máscara deve ser transparente para permitir visualizar o eventual aparecimento de qualquer material na boca (sangue, secreções, alimentos, etc.). O ressuscitador manual deve ter um volume superior a 500 mL, concentrador de O2 e estar ligado a uma fonte de oxigénio permitindo débito de 15 L/minuto para se obter Fi O2 ~100%.
A entubação endotraqueal (orotraqueal), constitui o procedimento ideal para garantir a protecção da via aérea. (Figura 15)
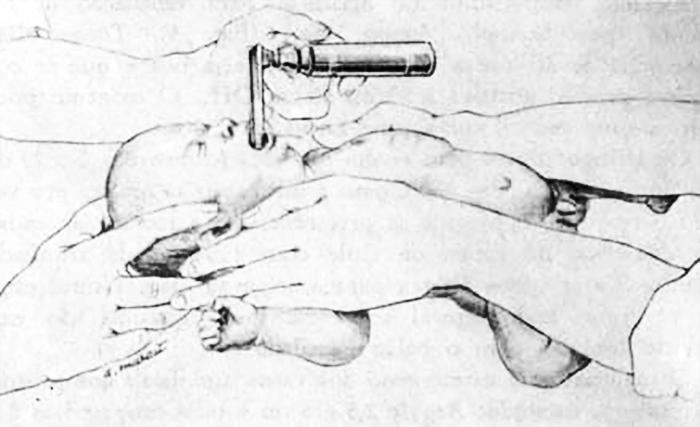
FIGURA 15. Modo de imobilizar o lactente para proceder à laringoscopia e ulterior entubação traqueal
Dum modo geral os TET dividem-se em sem cuff e com cuff; os TET com cuff podem ser utilizados em qualquer idade excepto no período neonatal.
QUADRO 1 – Tubo endotraqueal (TET)
| Tubo endotraqueal (TET): cálculo para a escolha do calibre e profundidade de inserção (entubação orotraqueal) |
→ TET sem cuff (se com cuff, subtrair 0,5): RN de termo: TET 3,5 → Profundidade da inserção (entubação orotraqueal) em cm = (idade em anos/2) + 12 (a partir do lábio ou gengiva) |
A posição intratraqueal do TET em emergência é verificada basicamente pela melhoria da saturação em O2 e expansão simétrica do tórax; posteriormente, através da auscultação bilateral das áreas axilares, da ausência de ruído de entrada de ar na auscultação do epigastro, da ausência de distensão gástrica, da detecção de CO2 exalado e, por fim, logo que possível, da radiografia do tórax póstero-anterior, será confirmada a posição ideal da extremidade do TET: ao nível da articulação esternoclavicular, 1-2 cm acima da carina.
Uma alternativa à entubação traqueal é a máscara laríngea, a qual não exige treino tão diferenciado como no primeiro caso, mas que também não protege totalmente a via aérea contra o risco de aspiração.
Em qualquer das opções, é fundamental garantir previamente ventilação e oxigenação (FiO2 100%) eficazes.
As situações de obstrução da via aérea superior poderão obrigar a efectuar de imediato a cricotirotomia de emergência (punção da membrana cricotiróide com cânula apropriada); não se dispondo desta, poderá utilizar-se um angiocateter (de calibre nº 14) que se conecta a um adaptador de TET nº 3 ou de 3 mm. (Figura 16)
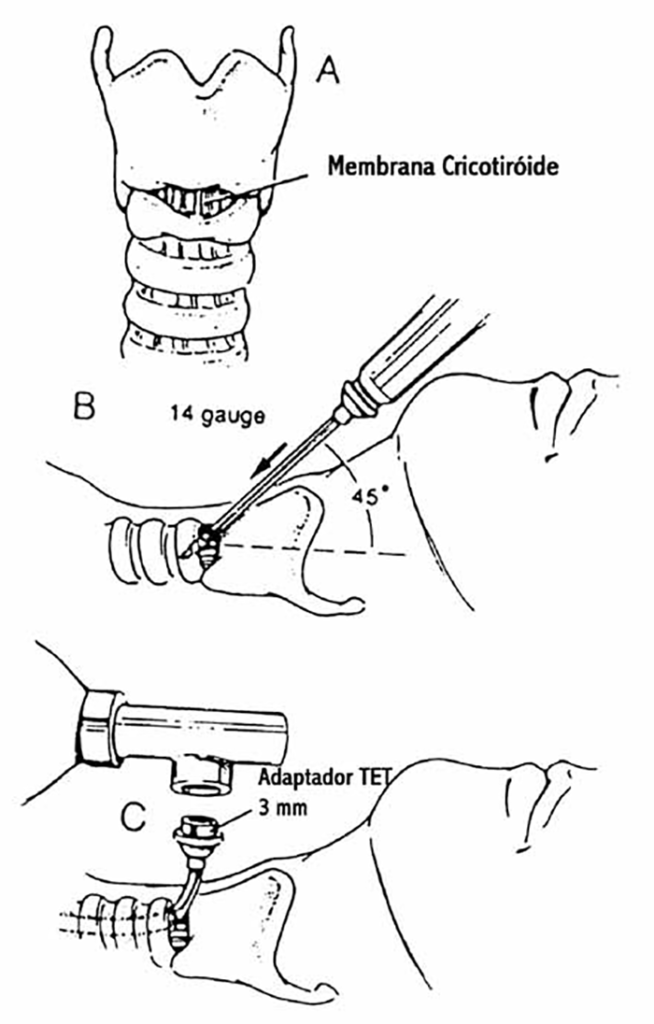
FIGURA 16. Cricotirotomia
Acessos venosos
Devem ser tentados de imediato acessos venosos periféricos, não demorando mais de 60 segundos (cerca de 3 tentativas). Se tal não for conseguido, deve obter-se uma via alternativa: intra-óssea. Existem 3 tipos de dispositivos para punção intra-óssea: manual (ex. agulha IO Cook), automática por disparo (ex. Bone injection gun – BIG) e automática eléctrica (ex. EZ-IO). O local de inserção mais utilizado em pediatria é a região tibial proximal (Figura 17). (consultar anexo para informação mais detalhada)
Como notas importantes, destaca-se que:
- Já não é recomendada a via endotraqueal para a adiministração de fármacos;
- A via intracardíaca para administração de fármacos nunca deve ser utilizada.
Desfibrilhação
A realização de desfibrilhação implica a observação do ritmo cardíaco no monitor electrónico ou no próprio desfibrilhador.
Tal procedimento deve ser iniciado de imediato, logo que se confirme FV ou TVSP. (Figura 18)
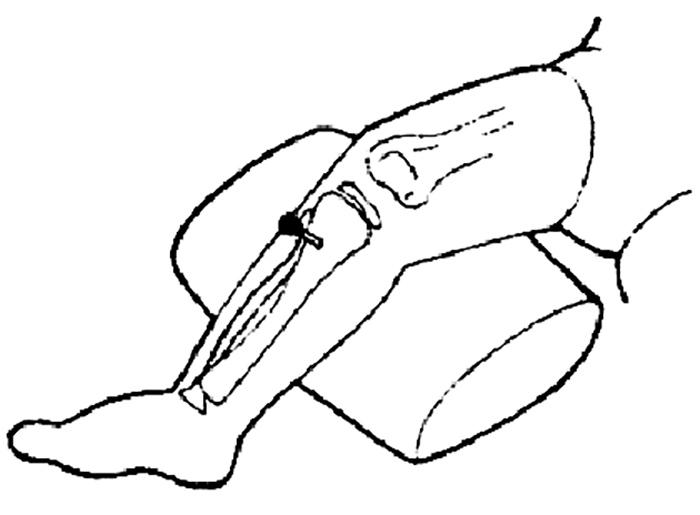
FIGURA 17. Punção intra-óssea (IO)
FIGURA 18. PCR- Resumo da actuação nos casos de ritmos desfibrilháveis.
De salientar que:
- A desfibrilhação, em certas circunstâncias, poderá ser o primeiro acto no âmbito da RCR, caso possa ser executada nos primeiros 2 minutos após paragem cardíca súbita e presenciada por médico ou enfermeiro (a partir do 1 ano de idade);
- Uma linha isoeléctrica detectada no visor do monitor poderá estar relacionada com contacto deficiente dos eléctrodos ou com um dos eléctrodos soltos – confirmar eléctrodos!
Há diversos tipos de desfibrilhadores; os que habitualmente se utilizam em meio hospitalar são os desfibrilhadores manuais bifásicos. O Quadro 2 sintetiza os passos fundamentais da técnica de desfibrilhação e a Figura 19 o modo de colocação das “pás” do desfibrilhador.
A intensidade do choque na criança é de 4 Joules/kg. Após a puberdade a dose é de 150-360 Joules, consoante o desfibrilhador (bifásico ou monofásico respectivamente). Desconhecendo-se o tipo de desfibrilhador aplicar-se-ão 200 Joules.
O chamado murro pré-cordial somente tem indicação na circunstância de se presenciar a paragem cardíaca e se não houver desfibrilhador para uso imediato, sendo improvável a sua eficácia se tiverem passado mais de 30 segundos.
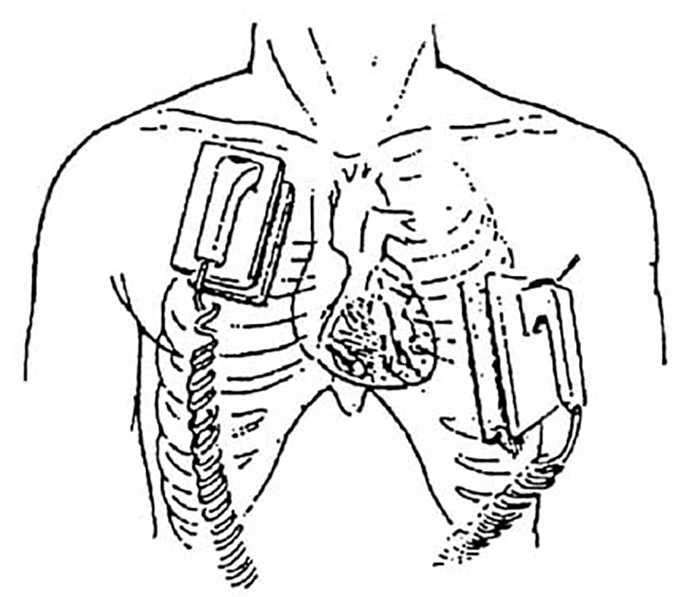
FIGURA 19. Desfibrilhação: colocação das pás do desfibrilhador
QUADRO 2 – Técnica de desfibrilhação
|
Farmacoterapia
Adrenalina
A adrenalina é o fármaco vasoactivo de eleição na RCR.
As suas indicações são: a assistolia, a actividade eléctrica sem pulso (AESP), sendo adjuvante na taquicárdia ventricular sem pulso (TVSP), e fibrilhação ventricular (FV).
A dose é 0,01 mg/kg por via intravenosa ou intra-óssea; tal corresponde a 0,1 mL/kg da diluição a 1:10000 (1 ampola de adrenalina 1:1000 <> 1 mg (1 ml) + soro fisiológico 9 ml para perfazer 10 ml de solução).
A partir da puberdade e no adulto a dose-padrão é de 1 mg não diluído (1 ampola 1 ml).
Antes e após a administração de adrenalina, tal como das outras drogas, deve “lavar-se” a via com soro fisiológico. Salienta-se que a adrenalina é inactivada em soluções alcalinas.
Amiodarona
Está indicada nas seguintes situações:
- FV e TVSP;
- FV e TVSP refractárias à adrenalina e ao 3º choque de desfibrilhação.
A dose de amiodarona é 5 mg/kg em bolus IV rápido, seguido de 2 minutos de SBV; após o início da puberdade emprega-se a dose de 300 mg.
Bicarbonato de sódio
O bicarbonato de sódio utiliza-se nos casos de acidose metabólica grave [pH < 7,2 e DB (défice de base) < 10 mmol/L] e PCR prolongada (10 minutos de RCR sem recuperação). Utiliza-se a dose de 1 mEq/kg (bicarbonato de sódio a 8,4%, 1 mL<> 1 mEq).
Cálcio
O cálcio, na forma de cloreto a 10% (sal com maior biodisponibilidade), ou de gluconato a 10%, tem como indicações PCR secundárias a hipocalcémia, hipercaliémia, hipermagnesiémia e sobredosagem de bloqueadores dos canais de cálcio.
- Cloreto de cálcio a 10%: 0,2 mL/kg/dose;
- Gluconato de cálcio a 10%: 0,3 mL/kg/dose em bolus lento.
Glicose
Nas situações de hipoglicémia administra-se glucose, evitando hiperglicémia. Utilizando a solução de dextrose a 10%, a dose é: 5 mL/kg/dose.
Atropina
A atropina somente tem indicação nas situações de bradicárdia por reflexo vagal, ou na profilaxia destas. A dose é 0,02 mg/kg/dose via IV, intra-óssea ou endotraqueal.
Nota importante: dose mínima 0,1 mg; dose máxima 0,5 mg.
Lidocaína
A lidocaína está indicada nas seguintes situações: FV e TVSP, como alternativa à amiodorona. A dose é 1 mg/kg/dose em bolus (deve usar-se com precaução nas crianças com disfunção hepática).
ECMO (Extra Corporeal Membrane Oxygenation life support)
Esta técnica de suporte de vida extracorporal deve ser considerada em crianças em PCR refractária a RCP convencional com uma causa potencialmente reversível, se a paragem ocorrer numa unidade assistencial com equipa experimentada e recursos indispensáveis.
Cuidados pós-reanimação
Os objectivos principais são reverter lesões cerebrais e disfunção miocárdica, tratar a resposta sistémica à isquémia/reperfusão e doenças precipitantes.
- Disfunção miocárdica: manter boa perfusão de órgãos, com PA sistólica >P5 de acordo com a idade.
- Oxigenação e ventilação: manter normoxémia e normocápnia (salvo situações especiais como cardiopatia cianótica ou ARDS/síndroma de dificuldade respiratória tipo adulto).
- Controlo glicémico: evitar hiperglicémia e hipoglicémia.
- Temperatura: evitar hipertermia e hipotermia graves. Hipotermia terapêutica versus normotermia controlada (ver seguidamente Notas importantes).
Notas importantes
→ Como principais causas reversíveis de PCR que devem ser corrigidas no decurso da RCR apontam-se:
- 4 “H”: hpóxia, hipovolémia, hiper ou hipocaliémia/metabólico, hipotermia
- 4 “T”: pneumotórax sob tensão, tamponamento cardíaco, tóxicos e tromboembolismo.
→ Durante a RCR usam-se fluidos intravenosos como veículo dos fármacos e manutenção do acesso venoso (soro fisiológico, lactato de Ringer, por ex.). A excepção é o quadro de choque em que se procede à expansão da volémia com o soro fisiológico na dose de 20 ml/kg em bolus inicial, ou ainda com concentrado eritrocitário nas situações acompanhadas de hemorragia aguda.
→ Sobre calibres e nomenclaturas de TET
- TET sem cuff designado por 4 significa que o seu diâmetro interno é 4 mm.
- As chamadas unidades French (F) representam o perímetro externo em mm.
- A conversão de diâmetro interno em perímetro externo (ou Unidades F) depende da espessura de cada TET; com certa aproximação, pode obter-se pela equação: Unidades French (F) = (diâmetro interno x 4) + 2
→ Sobre actualização das normas da American Heart Association em 2019
- Nos casos de paragem cardíaca fora do hospital, é razoável continuar a ventilação com máscara-balão até verificação de condições hospitalares para entubação traqueal.
- É dada ênfase ao papel neuroprotector da hipotermia terapêutica e da normotermia controlada, chamando-se a atenção para a eventualidade de surgimento de febre por vezes acompanhando paragem cardíaca, coma e eventos hipóxico-isquémicos, com agravamento do prognóstico neurológico designadamente. Estes dados aplicam-se na idade pediátrica, incluindo o período neonatal.
- Para além da prevenção da febre como medida terapêutica fundamental, o documento da AHA 2019 relata estudos realizados aplicando os seguintes protocolos, com as seguintes temperaturas programadas alvo:
- Hipotermia terapêutica [32-34ºC à 2 dias; 36-37,5ºC à 3 dias]; ou
- Normotermia controlada [36-37,5ºC à 5 dias]
- No estado actual da investigação neste campo não foram verificadas diferenças significativas quanto a resultados (tempo de estadia em UCI, resultado neurológico a prazo e mortalidade).
APÊNDICE
Em complemento do texto que integra este Capítulo, são apresentadas na parte final do 3º volume (Anexos) algumas tabelas utilizadas na UCIP do Hospital Dona Estefânia, elaboradas pelo Grupo de Formação em Reanimação Cardiorrespiratória do mesmo Hospital e autores deste capítulo.
BIBLIOGRAFIA
American Academy of Pediatrics. American College of Emergency et al. Care of children in the emergency department: guidelines for preparedness. Pediatrics 2001; 107:777- 781
American Heart Association (AHA): 2005 AHA guidelines for cardiopulmonary resuscitation (CPR) and emergency cardio- vascular care (ECC) of pediatric and neonatal patients: pediatric advanced life support. Pediatrics 2006; 117: e1004- e1028
American Heart Association (AHA): 2005 AHA guidelines for cardiopulmonary resuscitation (CPR) and emergency cardiovascular care (ECC) of pediatric and neonatal patients: pediatric basic life support. Pediatrics 2006; 117: e989- e1004
Caen AR, Kleinman ME. Pediatric CPR quality targets-not just for ‘grown ups’. Resuscitation 2013; 84: 141-142
Duff JP, Topjian AA, Berg MD, et al. 2019 American Heart Association Focused Update on Pediatric Advanced Life Support: An Update to the American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Pediatrics 2020;145(1): e20191361
Escobedo MB, Aziz K, Kapadia VS, et al. 2019 American Heart Association Focused Update on Neonatal Resuscitation: An Update to the American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Pediatrics 2020;145(1): e20191362
Fleegler E, et al. Pediatric advanced life support (PALS), www.uptodate.com Waltham, MA: Wolters Kluwer Health, 2016
Fuhrman BP, Zimmerman J. Pediatric Critical care. St Louis: Mosby Elsvier, 2006
Goldman L, Schafer AI (eds). Goldman – Cecil Medicine. Philadelphia: Elsevier Saunders, 2016
Helfaer MA, Nichols DG. Roger´s Textbook of Pediatric Intensive Care. Philadelphia: Wolters Kluwer/Lippincott Williams & Wilkins, 2008
Kendall MC. Supraglottic airway devices in pediatric airway simulation. Eur J Pediatr 2019; 178: 267
Kliegman RM, StGeme JW, Blum NJ, Shah SS, Tasker RC, Wilson KM (eds). Nelson Textbook of Pediatrics. Philadelphia: Elsevier, 2020
Kline MW, Blaney SM, Giardino AP, Orange JS, Penny DJ, Schutze GE, Shekerdemien LS (eds). Rudolph’s Pediatrics. New York: Mc Graw Hill Education, 2018
Ku BC, Chamberlain JM, Shaw KN. Quality improvement and safety in Pediatric Emergency Medicine. Pediatr Clin North Am 2018; 65: 1269-1282
Lee JH, Choong K. Time to focus on paediatric critical care survivorship Lancet Respir Med 2019; 7: 103-105
Louie MC, Chang TP, Grundmeier RW. Recent advances in technology and its applications to Pediatric Emergency Care. Pediatr Clin North Am 2018; 65: 1229- 1237
Maconochie I, et al. European Resuscitation Council Guidelines for Resuscitation 2015 Section 6. Paediatric life support. Resuscitation 2015; 95: 223-248
Maconochie I, de Caen A, Aickin R, et al. Part 6: Pediatric basic life support and pediatric advanced life support. 2015 International Consensus on Cardiopulmonary Resuscitation and Emergency Cardiovascular Care Science with Treatment Recommendations. Resuscitation 2015; 95: e149-170
Matsumoto N, Takeshi Hatachi T, Inata Y, Takeuchi M. Long-term mortality and functional outcome after prolonged paediatric intensive care unit stay. Eur J Pediatr 2019; 178: 155-160
Medford-Davis LN, Singh H, Mahajan P. Diagnostic decision-making in the Emergency Department. Pediatr Clin North Am 2018; 65: 1097-1106
Moro M, Málaga S, Madero L (eds). Cruz Tratado de Pediatria. Madrid: Panamericana, 2015
Nolan JP, Soar J, et al. Resuscitation 2010 in review. Resuscitation 2011; 82:145-148
Parfitt A. Resuscitation guidelines. Lancet 2006; 367; 282-284
Roppolo LP, Walters K. Airway management in neurological emergencies. Neurocrit Care 2004; 1:405-414
Samson RA, Nadkarni VM, Meaney PA, et al. Outcomes of in- hospital ventricular fibrillation in children. NEJM 2006; 354: 2328-2339
Thabet F, Tabarki B. Therapeutic hypothermia in children: Which indications remain in 2018? Arch Pédiatr 2019; 26: 308-311