Definições
É definido recém-nascido pré-termo todo aquele cujo parto se verifica antes das 37 semanas de gestação completas (menos de 259 dias) contadas a partir do 1º dia da última menstruação. A idade de gestação pode calcular-se de diversos modos, entre eles: contando o tempo a partir da data do primeiro dia da última menstruação (método que comporta probabilidade de erro ~ 1 a 2 semanas); por ecografia fetal (método que comporta probabilidade de erro ~ 3 a 6 dias); e por métodos clínicos estruturados do exame físico do próprio RN, os quais integram um conjunto de parâmetros morfológicos e neurológicos (por ex. método de Ballard, abordado anteriormente).
A noção de RN pré-termo engloba um grupo muito heterogéneo, quer no que respeita à grande variabilidade: a) do peso (< 1.000 g ou baixo peso extremo, < 1.500 g ou muito baixo peso, < 2.500 g ou baixo peso); b) da idade gestacional (entre 22 a 36 semanas); c) da relação peso/idade gestacional, traduzindo o comportamento do crescimento fetal, a qual pode ser adequada, deficiente ou restrita, e excessiva.
Actualmente, segundo a OMS e peritos internacionais, são considerados os seguintes subgrupos de idade gestacional em RN pré-termo, em semanas: 22-27 à pré-termo extremo; 28-31 à muito pré-termo; 32-36 à pré-termo moderado; 34-36 à pré-termo tardio.
A OMS recomenda que se incluam apenas os nados-vivos. Contudo, de acordo com os peritos, a inclusão dos nados-mortos somente contribuirá para modificação significativa dos números nos países em desenvolvimento.
Estes conceitos implicam a utilização de tabelas e curvas de crescimento utilizadas na prática clínica corrente, às quais se fez referência no capítulo sobre Introdução à Neonatologia.
Muitas vezes utiliza-se o termo de prematuro como sinónimo de pré-termo. De facto, sob o ponto de vista da linguística os termos são sinónimos; no entanto, hoje em dia, e por razões históricas, há a tendência para considerar a designação de pré-termo como mais correcta uma vez que, segundo a “designação mais antiga, “prematuro” era todo e qualquer RN com peso de nascimento < 2.500 gramas. No entanto, considera-se correcto utilizar o adjectivo derivado de prematuro para a designada situação clínica inerente: prematuridade.
Aspectos epidemiológicos
De acordo com dados do INE e do Registo de RN de Muito Baixo Peso da Secção de Neonatologia da SPP, a incidência actual de prematuridade é cerca de 8,2% (dados de 2018). Dum modo geral, a referida incidência por país é tanto maior quanto menor o desenvolvimento socioeconómico; ou seja, países como a Índia e Brasil têm incidências ~ 20%. Nos EUA, país com largas assimetrias sociais, ronda o valor de 12%.
A estratificação dos RN pré-termo em subgrupos de idade gestacional e/ou de peso conduz necessariamente à noção de limite de viabilidade (definido como a idade gestacional a partir da qual a criança se poderá adaptar à vida extrauterina independentemente da idade de sobrevivência e do prognóstico a médio e longo prazo). O limite de viabilidade é abordado doutro modo por alguns neonatologistas e pediatras do desenvolvimento, os quais consideram tal conceito ligado à possibilidade de crescimento e desenvolvimento normais. Ou seja, trata-se de questão polémica, com implicações éticas.
Efectivamente, com o desenvolvimento da investigação em diversas áreas (farmacologia pré e pós-natal, bioquímica, biofísica, electrónica, etc.) tem sido possível, ao longo dos anos, um conhecimento cada vez mais profundo da fisiopatologia da prematuridade, o que tem permitido taxas de sobrevivência cada vez maiores; isto é, sobrevivem cada vez mais crianças com peso e idade gestacional cada vez mais baixos (nalguns centros com pesos de nascimento ~ 380 gramas e idades gestacionais ~ 21/22 semanas), o que poderá ter repercussões pejorativas sobre o desenvolvimento e qualidade de vida.
Nas últimas três décadas a taxa de sobrevivência de RN pré-termo de muito baixo peso aumentou muito nos países industrializados, designadamente nos Estados Unidos, Canadá, Japão e países do Norte da Europa; com efeito, nalguns destes países têm sido relatadas taxas de sobrevivência de 68% em RN com 23 e 24 semanas gestacionais, de 80% com 25 semanas, e de 91% com 28 semanas.
Em Portugal, onde se registaram progressos assinaláveis na assistência perinatal sobretudo nos últimos vinte anos – a que foi feita referência no Capítulo 1 – registaram-se, no ano de 2000, taxas de sobrevivência de ~ 25% em RN de 24 semanas, de ~ 80% em RN de 28 semanas, e de ~ 90% em RN de 32 semanas. Considerando o parâmetro peso, no mesmo ano, a taxa de sobrevivência em RN com peso de nascimento < 1.000 gramas foi ~ 60%.
Prognóstico
Estudos epidemiológicos internacionais relatam, como sequelas de prematuridade, prevalência de paralisia cerebral oscilando entre 10% e 15%, dificuldade escolar em cerca de 30% a 50% dos casos, perturbações associadas a défice de atenção e hiperactividade em cerca de 25%-30%, e perturbações psiquiátricas em cerca de 20% a 30%.
No nosso País, de acordo com os resultados do Grupo de Estudo do Recém-Nascido de Muito Baixo Peso da SNN/SPP, em 3099 sobreviventes ex-pré-termo aos 4 meses de idade foram apuradas sequelas de grau variável em 20% dos casos; os tipos de sequelas mais frequentemente identificadas foram as neurológicas (~ 57%), oftalmológicas (~ 31%), respiratórias (~ 28%) e digestivas (~ 8%).
Em síntese, os RN pré-termo evidenciam uma diversidade de problemas clínicos que exigem diagnóstico atempado e assistência em unidades de cuidados especiais ou intensivos, integradas em centros hospitalares com recursos humanos e técnicos (Hospitais de Apoio Perinatal Diferenciado/ HAPD) fazendo parte duma rede de cuidados regionalizados, englobando os cuidados primários/unidades de saúde familiar/centros de saúde, e os Hospitais de Apoio Perinatal (HAP).
Prevenção
Cabe aos cuidados primários uma acção imprescindível no campo da prevenção da prematuridade: educação para a saúde, programação da gravidez, apoio a grupos sociais de risco em que as necessidades de saúde não estão satisfeitas, identificação precoce de factores de risco (de parto prematuro, designadamente) e transferência atempada da grávida em tais condições para os centros com mais recursos, viabilizando o parto com maior segurança.
Apesar do desenvolvimento do sistema de transporte do RN em ambulâncias com equipa médica e de enfermagem – uma realidade em Portugal – propiciando terapia intensiva “em movimento”, os estudos epidemiológicos têm demonstrado que a morbilidade e mortalidade dos RN em risco (neste caso dos RN pré-termo) é muito menor quando o parto ocorre em hospital com unidade de cuidados intensivos médico-cirúrgicos, em comparação com situações que obrigam a transporte do RN para instituição com nível de cuidados mais diferenciado.
Salienta-se, em suma, que os cuidados a propiciar por uma equipa multidisciplinar ao “produto da concepção” devem ter início antes do nascimento e continuar na fase peri-parto e pós-parto. Idealmente, os médicos que irão prestar cuidados na fase pós-parto (clínicos gerais/médicos de família, pediatras – neonatologistas) assessorados por outros profissionais, devem participar na avaliação pré-natal, assim como os obstetras e especialistas em medicina materno-fetal devem ser informados sobre a evolução pós-natal. É este o “espírito da Perinatologia”.
De referir o papel dos pais na prestação de cuidados, ainda durante a hospitalização em obediência à filosofia da humanização e da prestação de cuidados centrados na família.
Factores etiológicos e exames preditivos de prematuridade
Apesar dos progressos realizados em investigação no âmbito da medicina materno-fetal, ainda há muitas incógnitas quanto aos factores etiológicos de prematuridade, sendo que o nascimento de um RN com peso deficitário, quer por encurtamento da gravidez, quer por restrição do crescimento fetal, traduz, de facto, certo grau de incapacidade no que respeita à previsão e prevenção de tais situações.
O Quadro 1 resume os principais factores associados a parto pré-termo de acordo com os resultados de estudos acumulados ao longo de décadas. De facto, numa perspectiva de promoção da saúde, de prevenção e de estratégias de intervenção, torna-se fundamental o seu conhecimento, salientando-se que os mesmos factores podem ser relacionados: com a situação de mãe/grávida com repercussões no feto; com o sistema de saúde (acessibilidade e cuidados prestados, ou não prestados, com implicações na detecção, ou não, de factores de risco; e com o nível do sistema socioeconómico em que os cidadãos estão integrados).
QUADRO 1 – Factores etiológicos de parto pré-termo.
| Factores maternos |
|
| Factores uterinos |
|
| Placenta |
|
| Factores fetais |
|
| Miscelânea |
|
As situações de amnionite implicam admitir, até prova em contrário, infecção fetal; por sua vez, os estudos demonstraram que a verificação de corioamnionite está associada a risco aumentado de sépsis neonatal, problemas respiratórios (por pneumonia, por défice ou destruição de surfactante, por doença pulmonar crónica, etc.) hemorragia intraperiventricular (HIPV), leucomalácia periventricular (LPV), paralisia cerebral, etc..
Como instrumento prático de detecção de factores de risco (designadamente de prematuridade) refere-se o critério de avaliação de risco pré-natal de Goodwinn modificado, aplicável no âmbito dos cuidados de saúde primários. Assim, o apuramento de pontuação ≥ 3 implicará o encaminhamento da grávida para centro com recursos mais diferenciados (HAP ou HAPD).
Em 2020, os especialistas de medicina materno-fetal e perinatologistas dispõem dum conjunto de exames complementares sofisticados que, acrescentando valor ao grau de previsão de parto pré-termo, mesmo nos casos de gravidez assintomática e gemelar, permitem, por outro lado, programar e executar certas intervenções que podem minorar o risco. Trata-se de exames preditivos.
Citam-se sucintamente os seguintes:
- Ecografia transvaginal para medição do comprimento cervical (o comprimento cervical encurta com a idade gestacional);
- Biomarcadores: fibronectina fetal (fFN), marcadores inflamatórios/citocinas, como a IL-6 e IL1B;
- Estudo do microbioma vaginal;
- Estudo da alfa-macroglobulina placentar (PAMG-1);
- Estudo do PIGFBP-1 (phosphorylated insulin-like growth factor binding protein 1), etc..
A combinação dos resultados dos biomarcadores com o valor do comprimento do pescoço contribuir para o incremento da eficácia preditiva.
Particularidades da fisiologia do RN pré-termo e implicações clínicas
O RN pré-termo constitui um exemplo paradigmático de RN de risco dependente, sobretudo, da imaturidade dos órgãos e das baixas reservas energéticas.
Como particularidades fisiológicas do RN pré-termo que estão na base, afinal, dos problemas clínicos clássicos e das possíveis sequelas, citam-se as principais:
- Pulmão imaturo com défice da cartilagem dos pequenos brônquios e imaturidade dos sistemas produtores de surfactante pulmonar condicionando diminuição da capacidade residual funcional;
- Hipodesenvolvimento muscular com hipotonia;
- Caixa torácica de consistência diminuída por incompleta ossificação das costelas;
- Maior resistência da via aérea ao fluxo aéreo (por menor calibre da via aérea);
- Risco aumentado de infecção grave pela imaturidade do sistema imunológico em diversas vertentes;
- Imaturidade dos mecanismos homeostáticos levando a vulnerabilidade no equilíbrio hidroelectrolítico e na termorregulação;
- Diminuição da actividade reflexa e da coordenação motora (sucção-deglutição) dificultando a alimentação;
- Imaturidade de diversos sistemas enzimáticos (por ex. antioxidantes, da glicogenólise, da gluconeogénese, etc.) com risco elevado, nomeadamente de lesões teciduais oxidantes e alterações metabólicas;
- Imaturidade do sistema nervoso central (SNC);
- Imaturidade da autorregulação do fluxo sanguíneo cerebral.
Tendo sido abordado anteriormente o conceito de viabilidade, caberá referir, a propósito de desenvolvimento do SNC, que após a 24ª semana verifica-se um incremento do processo de organização estrutural traduzido pelo desenvolvimento das sinapses, diferenciação de dendritos e axónios, e apoptose (morte celular programada). O “pico” de desenvolvimento coincide com período crítico ou de maior vulnerabilidade às noxas ou factores potencialmente “agressivos”.
Como exemplo de possíveis noxas é fundamental citar o papel potencialmente lesivo do ambiente das unidades de cuidados intensivos, tipificado, por exemplo pelas técnicas invasivas que originam dor.
Com efeito, está demonstrado que experiências repetidas de dor originam diversos tipos de respostas fisiológicas em vários órgãos; ao nível do SNC, um dos efeitos é a libertação de neurotransmissores excitatórios com efeito neurotóxico actuando nas células, alterando a sua estrutura, isto é, lesando-as.
As áreas mais vulneráveis do encéfalo são o cerebelo e o lobo frontal (com períodos críticos cerca da 31-32 semanas), a estrutura designada por placa subcortical (com período crítico entre as 22 e 36 semanas), os gânglios da base, e o hipocampo. Como consequências futuras poderão surgir alterações motoras, problemas cognitivos, de comportamento e de atenção.
A imaturidade do SNC do RN pré-termo determina uma diminuição das capacidades autonómicas e de autorregulação, traduzida por maior dificuldade de resposta a situações de estresse e a estímulos adversos do meio ambiente com repercussões na homeostase e, por sua vez, no próprio desenvolvimento do SNC.
No que respeita à imaturidade e desenvolvimento sensoriais, cabe referir algumas especificidades que implicam determinadas intervenções nas unidades onde os RN pré-termo estão hospitalizados, a que adiante se fará referência:
- O feto crescendo em ambiente intrauterino não está exposto à luz, sendo que a maturação do sistema visual se processa numa fase tardia da gestação; o feto-pré-termo, assumindo a vida extrauterina por gravidez encurtada é, pois, exposto à luz em condições/período etário de desenvolvimento de maior vulnerabilidade;
- O feto, relativamente protegido do ruído externo, escuta predominantemente a voz e os batimentos cardíacos maternos; tem capacidade para responder activamente aos sons a partir da 25ª semana e, a partir da 32ª semana tem capacidade de resposta de “atenção “ ou de “alerta”; o feto assumindo a vida extrauterina após gravidez encurtada, é confrontado de modo abrupto nas unidades onde é hospitalizado com ruído de elevada intensidade.
Principais problemas clínicos no RN pré-termo
Os principais problemas clínicos surgidos no RN pré-termo podem ser divididos pela sua génese em função de órgãos e sistemas. Procede-se a uma enumeração sucinta dos mesmos, tendo em conta que a abordagem mais aprofundada de alguns deles é feita noutros capítulos.
Respiratórios
Os problemas respiratórios mais típicos da prematuridade são:
- Depressão perinatal no pós-parto por deficiente adaptação extrauterina;
- DMH por imaturidade pulmonar;
- DBP;
- Imaturidade dos mecanismos de automatismo respiratório, particularmente para a apneia decorrente de processo inflamatório/infeccioso do corpo carotídeo com consequente alteração da sensibilidade do mesmo aos estímulos a que está sujeito.
Seguidamente é dada ênfase à apneia.
Apneia
A chamada apneia do RN pré-termo é uma situação clínica surgindo em episódios de frequência variável, caracterizada por pausas dos movimentos respiratórios durante mais de 20 segundos, acompanhadas de alterações fisiológicas como cianose e bradicárdia (ou durante menos de 20 segundos associadas às referidas alterações).
De acordo com a verificação, ou não, de fluxo de ar nas vias respiratórias, a apneia do pré-termo classifica-se em 3 tipos:
1) apneia central, em que se verifica simultaneamente interrupção dos movimentos respiratórios e do fluxo de ar; pode surgir, por ex., por imaturidade do centro respiratório ou por lesão do SNC;
2) apneia obstrutiva, resultante de obstrução das vias respiratórias (por ex. por colapso das vias respiratórias face à fraqueza muscular das mesmas, por secreções, etc.), o que origina interrupção do fluxo de ar, continuando a verificar-se movimentos de expansão e retracção torácicos;
3) apneia mista, mais frequente, e surgindo em cerca de 50%-70% dos casos em que, para além dos anteriormente citados dois mecanismos [1) e 2)], outros factores etiológicos poderão estar presentes: anemia, alterações metabólicas, infecção, etc..
No âmbito do diagnóstico diferencial, para além da observação clínica cuidadosa e análise dos factores possivelmente implicados, torna-se fundamental observar (idealmente em simultâneo, mas nem sempre possível, o traçado cardiorrespirográfico (monitorização da frequência cardíaca e respiratória concomitantemente com a oximetria de pulso – SpO2) e determinação do CO2 exalado através do capnógrafo. A monitorização respiratória pode fazer-se com o clássico monitor de movimentos respiratórios, vulgo “colchão de apneia”.
O tratamento da apneia inclui, para além do tratamento da causa, o suporte ventilatório e o uso de xantinas. As mais utilizadas são a aminofilina e a cafeína.
- Aminofilina: a dose de impregnação é 5-6 mg/kg IV ou PO; a administração IV faz-se com auxílio de bomba de perfusão em tempo > 20 minutos; a dose de manutenção é 2 mg/kg/dose (3-4 doses diárias) IV ou PO; a administração IV deve ser efectivada através de bomba em tempo > 5 minutos. Deve vigiar-se a FC, interrompendo-se o fármaco se FC > 180/min. Deve proceder-se a doseamento sérico mantendo níveis ~ 7-10 mcg/mL. Se o nível for baixo, deve administrar-se +1 mL/kg para obter incremento de +2 mcg/mL. Manifestações de toxicidade, para além da taquicárdia, incluem arritmia, convulsões e hemorragias intestinais;
- Citrato de cafeína: a dose de impregnação é 20 mg/kg IV ou PO; a dose de manutenção, a iniciar 24 horas após a dose de impregnação, é 5-12 mg/kg IV ou PO, sendo que se deve proceder a minibolus inicial em > 10 minutos, de 5 mg/kg/dose, aumentando-se de 72 em 72 horas, +1 mg/kg/dia até se atingir máximo de 12 mg/kg/dia.
Dadas as repercussões da hipoxémia e hipercápnia resultantes dos episódios de apneia, entre outras, existe risco de lesão do SNC em função da duração e frequência dos mesmos.
Uma nota sobre os resultados de estudos demonstrando o papel benéfico da música nos padrões de sono, na tolerância alimentar e nos sinais vitais.
Intestinais e nutricionais
O problema principal é a enterocolite necrosante (ECN), tópico abordado anteriormente, em capítulo próprio. Por outro lado, as especificidades maturativas do sistema digestivo comportam maior risco de problemas nutricionais.
Renais
O problema principal diz respeito à lesão renal aguda (LRA), descrita anteriormente na Parte XIX, sobre Nefro-Urologia.
Cardiovasculares
Os problemas principais podem ser sistematizados do seguinte modo:
Persistência do canal arterial (PCA) ou persistência do ductus arteriosus (PDA)
No RN pré-termo principalmente no RNMBP existe risco elevado de PCA sendo que vários estudos indicam taxas superiores a 50% em RN com peso de nascimento inferior a 800 g. A gravidez encurtada e a síndroma de dificuldade respiratória constituem os dois factores etiológicos mais importantes: nestas situações, existe resistência vascular pulmonar aumentada, respectivamente por hiperplasia da musculatura arterial pulmonar e por PaO2 reduzida, do que resulta o não encerramento, estabelecendo-se um shunt esquerda (E) → direita (D). O volume de ejecção do ventrículo esquerdo aumenta proporcionalmente ao grau do shunt E → D pelo canal arterial, com consequente dilatação e aumento da pressão da aurícula e ventrículo esquerdos e, secundariamente, descompensação cardíaca e edema pulmonar (ver capítulo próprio na Parte XXII sobre Cardiologia). Salienta-se a este propósito que:
- o tono intrínseco do ductus no pré-termo em relação ao RN de termo evidencia débil capacidade contráctil devido à imaturidade das isoformas da miosina do músculo liso;
- no processo de maturação do ductus verifica-se a influência de determinados genes;
- no RN pré-termo as concentrações séricas de prostaglandinas E2 são mais elevadas do que no RN de termo, contribuindo para manter a permeabilidade do ductus naquele após o nascimento.
As manifestações clínicas que levantam a suspeita de PCA no RN pré-termo são, a partir do 4º-5º dia de vida: pulsos femorais amplos, precórdio hiperactivo, sopro sistólico ou contínuo (subclavicular esquerdo, por vezes com irradiação para o dorso), bradicárdia, crises de apneia e aumento das necessidades ventilatórias.
O diagnóstico deve ser confirmado por ecografia cardíaca com doppler. O tratamento consiste na restrição hídrica (suprimento hídrico não superior a 120 ml/kg/dia) e, caso não haja contra-indicação, ibuprofeno (dose inicial de 10 mg/kg IV, seguindo-se 5 mg/kg IV 24 e 48 horas após a dose inicial).
O ibuprofeno, evidenciando menor probabilidade de disfunção renal, menor repercussão sobre o débito sanguíneo na mesentérica, maior eficácia na autorregulação do débito sanguíneo cerebral e permitindo o encerramento em > 80% dos casos de ductus patente no RNMBP, oferece, pois, vantagens relativamente à indometacina, pelo perfil farmacológico mais seguro.
Pode-se, contudo, em alternativa continuar a utilizar esta última com a seguinte posologia: 0,2 mg/kg/dose de 12-12h no total de 3 doses; e 0,1 mg/kg/dose de 24-24h no total de 6 doses no RN com < 1.000 g). O seu emprego implica precaução e vigilância clínica e laboratorial, pela possibilidade de disfunção hepática e renal, assim como de hemorragia digestiva.
Nos casos de PCA hemodinamicamente significativa sem resposta às medidas anteriores, há indicação para o encerramento cirúrgico-laqueação.
A questão do tratamento cirúrgico (laqueação) versus tratamento conservador é hoje matéria de debate entre os especialistas, dado que em determinados estudos se demosnstrou a associação de laqueação do ductus a maior risco de doença pulmonar crónica, de retinopatia e de alterações neurossensoriais.
Nos primeiros 5 dias de vida em RN pré-termo, a determinação sérica seriada do BNP (péptido natriurético do tipo B) constitui um biomarcador útil para definir a estratégia terapêutica nas situações de ductus arteriosus hemodinamicamente significativo. Determinados centros utilizam os seguintes critérios- “picos” pelas 24-48 horas de vida: se ~ 250 pg/mL à indicação de tratamento médico; se ~ 2.000 pg/mL à indicada laqueação cirúrgica.
Hipertensão arterial
Para fins práticos considera-se hipertensão (sistólica/diastólica), respectivamente: > 100/70 mmHg no RN de termo; e > 90/60 mmHg no RN pré-termo (0-7 dias). Tal situação pode constituir complicação do emprego de certos fármacos, de cateterismo umbilical ou de displasia broncopulmonar (DBP).
Hipotensão arterial
Mais frequente do que a hipertensão arterial, pode ser secundária a hipovolémia, disfunção cardíaca (por vezes associada a PDA), hipoxémia ou infecção sistémica, levando a vasodilatação. Em geral, considera-se como limite inferior de normalidade da pressão média durante o 1º dia pós-natal, o valor igual à idade gestacional em semanas. Como regra, pelo 3º dia, > 90% dos RN pré-termo com idade gestacional < 26 semanas têm uma pressão média > 30 mmHg.
Neurológicos
Os problemas neurológicos hemorragia intraperiventricular/HIPV e leucomalácia periventricular/LPV) são abordados adiante, em capítulos próprios.
Hematológicos
Os principais problemas hematológicos incluem a anemia e a hiperbilirrubinémia. (ver adiante)
Oftalmológicos
O principal problema oftalmológico associado à prematuridade – retinopatia – designadamente a RN com < 1.500 gramas e < 32 semanas, foi abordado na Parte XXVI, em capítulo próprio, “Doenças da retina”.
Regulação térmica
Os RN pré-termo são especialmente susceptíveis à hipotermia e hipertermia. Este tópico foi analisado anteriormente, nesta Parte XXXI, no âmbito do capítulo sobre “Adaptação fetal à vida extrauterina”.
A propósito da regulação térmica, é importante definir o conceito de ambiente térmico neutro (ou de termoneutralidade): o ambiente com variação de temperatura tal que a temperatura corporal central/interior é mantida dentro da normalidade, com uma taxa metabólica mínima (medida pelo consumo de oxigénio). Esta zona de termoneutralidade pode variar com a idade gestacional, a idade pós-natal, o tamanho corporal e com a circunstância de o RN estar ou não vestido.
Cuidados ao RN pré-termo (RNPT) de muito baixo peso (MBP)
Bloco de partos
Na sequência do que foi descrito a propósito dos cuidados gerais a prestar ao RN, nesta alínea são focados aspectos particulares da assistência ao RN PT de MBP.
No pressuposto da vigilância pré-natal desejável, identificando risco de parto pré-termo, idealmente a mesma deverá realizar-se num hospital de apoio perinatal diferenciado (HAPD), local onde existem condições logísticas, técnicas e humanas (equipa multidisciplinar especializada e unidades de cuidados intensivos, quer neonatais, quer para a puérpera). Tal pressupõe transferência da grávida (reitera-se esta estratégia de grande importância) em tempo oportuno para a referida instituição (transporte in utero). Continua actual uma frase muito expressiva que traduz esta filosofia: “A melhor incubadora de transporte é o útero materno”.
Os progenitores deverão ser informados sobre a situação clínica materno-fetal e, também em condições ideais desejáveis, deverá ser-lhes propiciada uma visita prévia ao referido hospital de acolhimento.
Considerando a elevada probabilidade de mais difícil adaptação à vida extrauterina e risco elevado de asfixia, o parto implica a assistência por equipa de neonatologistas treinados em intensivismo, obedecendo ao lema da “execução de manobras cuidadosas e não traumatizantes em ambiente de termoneutralidade”.
De acordo com estudos recentes, no pré-termo com < 28 semanas, estando indicados todos os procedimentos no pós-parto imediato já descritos anteriormente com a finalidade de evitar as perdas térmicas, os peritos recomendam que em tal circunstância não se proceda à secagem da pele.
No que respeita à laqueação do cordão umbilical, prevendo a eventualidade de ulterior cateterismo de vasos, deverá providenciar-se um coto mais comprido do que o habitual.
De acordo com o capítulo atrás referido sobre reanimação na sala de partos, dado que na maioria das vezes os RN pré-termo no pós-parto imediato não necessitam de reanimação, mas de estabilização, os peritos recomendam que seja aplicada a norma quanto ao tempo de laqueação: não inferior à idade de 1 minuto; com efeito, diferindo o tempo da laqueação tem também outras vantagens como: garantir maiores reservas de ferro, pressão arterial mais estável, diminuição da necessidade de utilização de inotrópicos, assim como de transfusões de sangue. Chama-se, entretanto, a atenção para o facto de a clampagem do cordão umbilical, antes do primeiro movimento respiratório, poder originar bradicárdia e diminuição do débito cardíaco.
Estando a equipa da UCIN previamente avisada, o transporte do RN para a mesma, após estabilização clínica, deverá ser feito em incubadora de transporte adequada depois de o mesmo ser mostrado aos progenitores, devidamente informados sobre a situação.
Admissão na UCIN
Após admissão na UCIN procede-se, sob fonte de calor, à aplicação de eléctrodos para monitorização cardiorrespiratória e de temperatura cutânea, braçadeira de esfigmomanómetro electrónico para determinação não invasiva de pressão arterial, de terminais “em pinça” de oxímetro de pulso para avaliação não invasiva da oxigenação (saturação da Hb em O2/SpO2) e à instalação de acesso venoso periférico em diversas modalidades (cãnula, cateter percutâneo, etc.), quer para fluidoterapia, quer para colheita de sangue para análises em geral.
De referir, no entanto, que a tendência actual, com o apoio das novas tecnologias, é utilizar tanto quanto possível, métodos não invasivos. Para a avaliação da gasometria por método não invasivo pode utilizar-se o monitor por método transcutâneo através de eléctrodos sobre a pele para determinação da pressão transcutânea de O2 e CO2. Com o desenvolvimento do oxímetro de pulso, o método transcutâneo para PO2 e PCO2 tem sido progressivamente menos usado.
Em circunstâncias especiais está indicado o cateterismo dos vasos umbilicais: da veia, para fluidoterapia ou colheita de sangue para análises em geral, e/ou de uma das artérias para colheita de sangue e gasometria e/ou determinação contínua da pressão arterial por método invasivo. O cateterismo arterial umbilical não é considerado procedimento urgente mas, quando incicado, é aconselhável nas primeiras horas de vida).
Dos procedimentos iniciais faz ainda parte a colocação de saco colector de urina para cálculo da diurese (ou como alternativa – fralda cujo peso se conhece – que é periodicamente pesada para dedução do débito urinário).
Os RN com bom estado geral, sem dificuldade respiratória e com peso de nascimento > 2.000 gramas, poderão eventualmente ser mantidos em berço aquecido durante 6-8 horas com monitorização da frequência respiratória, cardíaca e oximetria de pulso (evitando SpO2 < 90%).
Nos casos de RN com peso de nascimento < 2.000 gramas, com sinais evidentes de doença (mau estado geral, choque, dificuldade respiratória, etc..) deverão ser colocados em incubadora com temperatura ambiente adaptada ao peso, servocontrolada ou não, ou em berços sofisticados de cuidados intensivos sob fonte de calor servocontrolada. (Quadro 2)
QUADRO 2 – Temperatura recomendável do micro-ambiente da incubadora.
| Peso (gramas) | Temperatura |
| < 1000 | 35-36 ºC |
| 1000-1499 | 34-35 ºC |
| 1500-2499 | 33-34 ºC |
| 2500-3499 | 32-33 ºC |
| ≥ 3500 | 31-32 ºC |
Para monitorização da temperatura cutânea do RN, deve ser aplicado sensor sobre a pele do RN. Dependendo do estado clínico (por ex. em situações de choque), poderá estar indicada a aplicação de dois eléctrodos para avaliação da temperatura diferencial: um, ao nível do hipocôndrio direito/área hepática, representativo da temperatura central; e outro, na planta do pé, afastado do primeiro, representativo da temperatura periférica.
Nota sobre temperatura cutânea servocontrolada: através de um equipamento sofisticado de software implicando conexão entre fonte de calor e sensor aplicado sobre a pele, a fonte de calor poderá variar automaticamente a intensidade da energia para garantir a temperatura cutânea desejada. |
Nos berços sofisticados com sistema de aquecimento radiante superior (com a designação corrente de incubadoras “abertas”) ou nas incubadoras “convencionais”, possuindo sistema de temperatura servocontrolada: em função da temperatura que se deseja para a pele do RN (com sensor aplicado), e programada previamente, é gerada automaticamente a temperatura do microambiente que está indicada.
Estadia na UCIN
O processo clínico de todo e qualquer RN saudável (acompanhando a mãe ou não, pré-termo ou não), admitido em qualquer unidade neonatal, engloba sempre as folhas de registo da história clínica (anamnese, exame objectivo e diário clínico), folha de registo de ocorrências da equipa de enfermagem e o Boletim de Saúde Infantil que acompanhará a criança após a alta.
No caso do RN pré-termo admitido em UCIN, para além dos registos mencionados, existem outros mais específicos, destacando-se os seguintes: – Folha de registo de parâmetros de cuidados intensivos pela equipa de enfermagem;
- Folha de prescrição médica;
- Gráfico de curvas de crescimento intrauterino;
- Gráfico de curvas de percentis para vigilância a longo prazo, com utilidade em RN com peso de nascimento < 1.000 gramas, para avaliação do peso, comprimento e perímetro cefálico, em função da idade pós-concepcional segundo Fenton (Figura 1);
- Gráfico de evolução ponderal para RNMBP, AIG e LIG, segundo Ehrenkranz (Figura 2);
- Folha de assistência ventilatória;
- Folha de avaliação da idade gestacional (método de Ballard).
Particularidades na assistência ao ex-RN pré-termo na UCIN
De facto, apesar dos progressos quanto a diminuição relativa de sequelas motoras em crianças ex-RN pré-termo submetidos a terapia intensiva, regista-se uma elevada incidência doutro tipo de sequelas, nomeadamente de problemas de escolaridade, comportamentais e de atenção, relacionáveis com noxas ambientais durante o período neonatal.
Considerando determinados aspectos da fisiologia do RN pré-termo atrás mencionados, é importante reforçar a importância da modificação de certas rotinas, tentando que certos procedimentos e atitudes sejam minimamente invasivos; o objectivo último é promover um neurodesenvolvimento global harmónico. Eis alguns exemplos práticos:
- A UCIN clássica é um ambiente muito iluminado, agradável como ambiente de trabalho para os profissionais, mas potencialmente lesivo para o desenvolvimento adequado do RN pré-termo. Por isso, é recomendável utilizar uma cobertura de pano sobre a incubadora para reduzir a intensidade luminosa e reduzir a intensidade da luz de toda a unidade no sentido de tentar criar a alternância do ciclo dia-noite a que o RN se irá habituando, susceptível de, por exemplo, aumentar o período de sono nocturno e, consequentemente, proporcionar ganho ponderal mais favorável;
- A UCIN clássica é também um ambiente com níveis de ruído muito elevados: para além do ruído de fundo, há que ter em conta períodos em que o mesmo aumenta – visitas médicas, admissão de doentes, passagem de turno da equipa de enfermagem, etc.. Assim, há que reduzir o ruído que cada componente da equipa “produz” involuntariamente. Tal implica, contudo: esforço de colaboração por toda a equipa, necessidade de formação, sensibilização para o problema e condições logísticas especiais (designadamente amplo espaço das unidades, construídas com material que absorva o ruído).
A atitude sistemática de poupar o RN (e especialmente o RN pré-termo) a estímulos desnecessários e a estresse poderá contribuir para um neurodesenvolvimento mais harmónico (continua actual o aforismo “primum non nocere”). Tal atitude pode ser tipificada no programa integrado conhecido pela sigla NIDCAP (Newborn Individualized Developmental Care Assessment Program) desenvolvido por Als em 1984. Trata-se de medidas simples de cuidados individualizados com o objectivo essencial de reduzir o manuseamento intempestivo e estimular a participação dos pais nos cuidados.
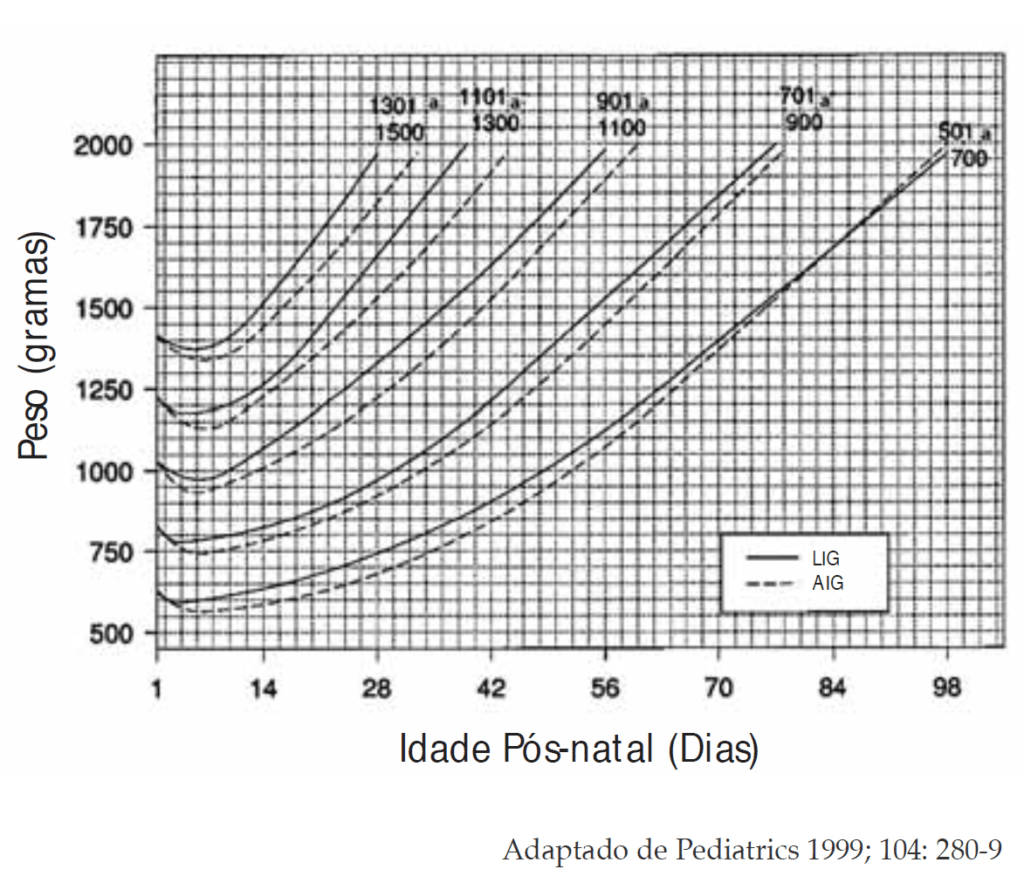
FIGURA 1. Valores de referência quanto a evolução ponderal para as primeiras semanas pós-natais. (Segundo Ehrenkranz RA, 1999)
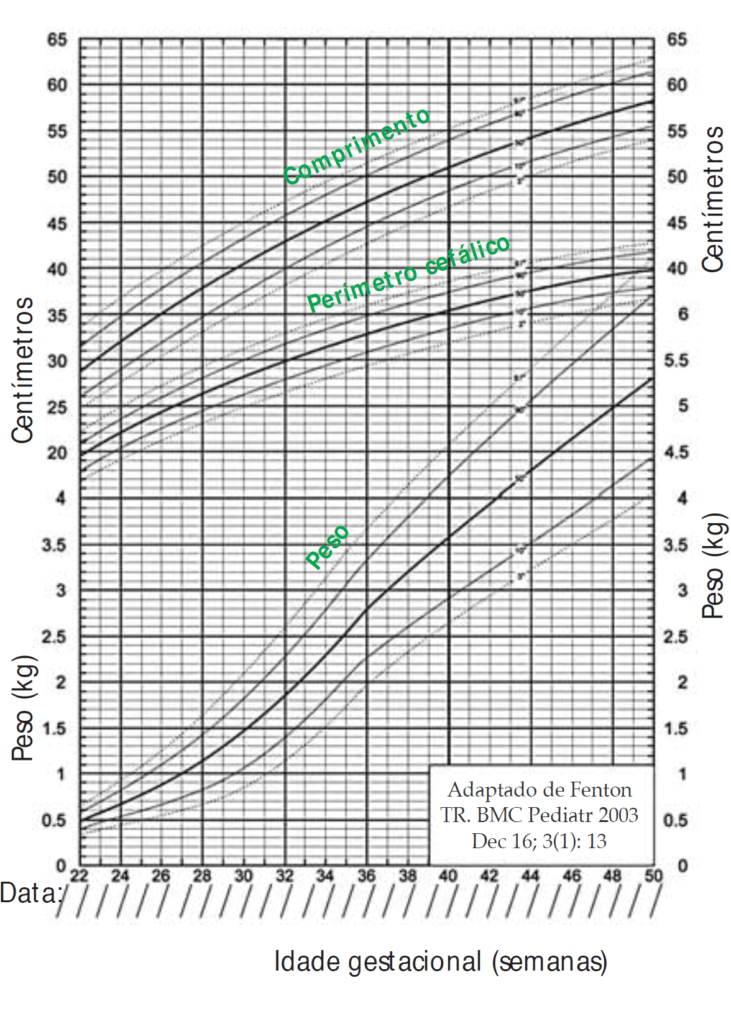
FIGURA 2. Valores de referência para curto prazo, após alta hospitalar. (Segundo Fenton TR, 2003)
São descritos (e alguns, reiterados) a seguir, de forma necessariamente resumida, alguns dos aspectos genéricos deste programa:
- Colaboração dos pais nos cuidados personalizados (nomedamente de higiene e alimentação) em sintonia com as equipas médica e de enfermagem, as quais se deverão manter estáveis para garantia de melhor relacionamento;
- Meio ambiente calmo e tranquilo (já referido atrás);
- Contacto pele com pele- mãe/filho precoce e prolongado sempre que as circunstâncias o permitam, no hospital e após a alta, com aleitamento materno exclusivo (procedimento que faz parte do Método Canguru);
- Posição adequada do RN durante o sono, alimentação, banho e procedimentos tendo em vista rendibilizar as respectivas competências;
- Necessidade de providenciar determinados apoios em certas circunstâncias tais como mudança de posição, tentativa de despertar ou tentar adormecer, início ou fim de cuidados ou procedimentos (por ex. providenciar aumento da FiO2, contenção, sucção não nutricional, etc.);
- Organização de procedimentos ao longo das 24 horas, tentando preservar os períodos de sono, evitando multiplicação de procedimentos invasivos (por ex. reduzir, gerir, racionalizar, sempre que possível, o número de colheitas de sangue ao longo do dia);
- Proceder a intervenções mais invasivas com o apoio de duas pessoas.
Em suma, os estudos até hoje divulgados sobre o NIDCAP aplicados ao RNMBP apontam para resultados positivos no que respeita, nomeadamente, a menor duração da oxigenoterapia, menor incidência de doença pulmonar crónica, redução da estadia hospitalar, e melhores índices de neurodesenvolvimento.
- Antes da alta, deve proceder-se aos rastreios da audição e da anemia da prematuridade, neste último caso, com a determinação da hemoglobina e hematócrito;
- Imediatamente antes da alta, em crianças elegíveis e durante a estação da infecção por vírus sincicial respiratório/VSR, deve proceder-se à administração de anticorpo monoclonal (palivizumab) como medida profiláctica, continuando ulteriormente o esquema de administração em regime ambulatório;
- Dum modo geral, considera-se que a criança poderá ter alta após resolução dos problemas clínicos, com peso ~ 1.800-2.000 gramas, com incrementos estáveis de peso de cerca de 30 gramas/dia;
- Nas crianças com peso de nascimento < 1.500 gramas ou idade gestacional < 30 semanas deve proceder-se ao exame oftalmológico para rastreio da retinopatia da prematuridade.
Notas importantes sobre o ex-RN pré-termo após a alta hospitalar
- Deve seguir-se o calendário vacinal aplicado a crianças nascidas de termo, pressupondo estabilidade clínica. Na prática, aos 2 meses de idade cronológica (pós-natal), independentemente do peso de nascimento ou idade gestacional. A propósito, aconselha-se a consulta do capítulo sobre Imunização – Princípios básicos, na Parte XXIX.
- Tendo em conta que existe risco elevado de síndroma de morte súbita do lactente (SMSL) nas crianças com antecedentes de prematuridade, importa que a equipa assistencial/médico assistente esclareçam, sem alarme, mas com realismo, os pais e família, chamando a atenção, designadamente para os seguintes aspectos simples da maior relevância numa perspectiva preventiva: promover o aleitamento materno exclusivo até aos 6 meses, evitar a posição prona durante o sono e evitar o tabagismo.
- Apesar de os pais da criança serem portadores de um relatório clínico sobre o período de internamento, e sendo a referida criança seguida no âmbito dos cuidados primários (por pediatra e/ou médico de família), afigura-se de grande utilidade a troca de ideias, directa e personalizada, entre o pediatra neonatologista hospitalar e o futuro médico assistente.
BIBLIOGRAFIA
Askie LM. Optimal oxygen saturations in preterm infants: a moving target. Curr Opin Pediatr 2013; 25: 188-192
Als H. Newborn individualized developmental care and assessment program (NIDCAP): new frontier for neonatal and perinatal medicine. J Neonatal Perinatal Med 2009; 2: 135-147
Carrapato MRG, Pereira T, Silva C, et al. Late preterms: are they all the same? J Maternal-Fetal & Neonatal Med. https://doi.org/10.1080/14767058.2018.1527897
Carrapato MRG, Andrade T, Caldeira T. (2018): Hypotension in small preterms: what does it mean? J Maternal-Fetal & Neonatal Med 2018. DOI: 10.1080/14767058.2018.1481034
Garcia JJ, Cruz O, Mintegi S, Moreno JM (eds). M Cruz Manual de Pediatria. Madrid: Ergon, 2020
Gauda EB, Shirahata M, Mason A, et al. Inflammation in the carotid body during development and its contribution to apnea of prematurity. Respir Physiol Neurobiol 2013; 185: 120-131
Gouyon JB, Iacobelli S, Ferdynus C, Bonsante F. Neonatal problems of late and moderate preterm infants. Semin Fetal Neonatal Med 2012; 17: 146-152
Graven SN. Sound and the developing infant in the NICU: conclusions and recommendations for care. J Perinatol 2000; 20: S88-93
Herreros-Fernandez ML, González-Merino N, Tagarro-Garcia A, et al. A new tchnique for fast and safe collection of urine in newborns. Arch Dis Child 2013; 98: 27-29
Inder TE, Perlman JM, Volpe JJ (eds). Volpe’s Neurology of the Newborn. Phikadelphia: Elsevier, 2018
Jhaveri N, Moon – Grady A, Clyman RI. Early surgical versus a conservative approach for management of patent ductus arteriosus that fails to close after indometacin treatment. J Pediatr 2010; 157: 381-387
Kliegman RM, StGeme JW, Blum NJ, Shah SS, Tasker RC, Wilson KM (eds). Nelson Textbook of Pediatrics. Philadelphia: Elsevier, 2020
Kline MW, Blaney SM, Giardino AP, Orange JS, Penny DJ, Schutze GE, Shekerdemien LS (eds). Rudolph’s Pediatrics. New York: Mc Graw Hill Education, 2018
Loewy J, Stewart K, Dassler A-M, et al. The effects of music therapy on vital signs, feeding and sleeping premature infants. Pediatrics 2013; 131: 902-918
Mine K, Ohashia A, Tsuji S, et al. B-type natriuretic peptide for assessment of haemodinamically significant PDA in premature infants. Acta Paediatrica 2013; 102: e347-e352
Moriette G, Rameix S, Azria E, et al. Naissances très prématurées: dilemmes et propositions de prise en charge. Première partie: pronostic des naissances avant 28 semaines, identification d’une zone “grise”. Arch Pediatr 2010; 17: 518-526
Muelbert M, Harding JE, Bloomfield FH. Nutritional policies for late preterm and early term infants – can we do better? Semin Fetal Neonatal Med 2019; 24: 43-47
Neto MT. Perinatal care in Portugal: effects of 15 years of a regionalized system. Acta Paediatrica 2006; 95: 1349-1352
Polin RA, Abman SH, Rowitch DH, Benitz WE, Fox WW (eds). Fetal and Neonatal Physiology. Philadelphia: Elsevier, 2017
Raju TNK. The late preterm birth- ten years later. Pediatrics 2017; 139(3).pii:e20163331
Rautava L, Eskelinen J, Hakkinen U, et al. Five-year morbidity among very preterm infants in relation to level of hospital care. JAMA Pediatr 2013; 167: 40-44
Rose E, Engle WA. Optimizing care and outcomes for late pre-term neonates. Curr Treat Options Peds 2017; 3: 32-43
Ruiz-Palaez JG, Charpak N, Cuervo LG. Kangaroo mother care, an example to follow from developing countries. BMJ 2004; 329: 1179-1181
Sanchez K, Morgan AT. Music therapy for neurodevelopment in hospitalised infants. Acta Paediatrica 2019; 108: 784-786 DOI:10.1111/apa.14745
The Elfin Trial Investigators Group. Lactoferrin immunoprophylaxis for very preterm infants. Arch Dis Child Fetal Neonatal Ed 2013; 98: F1-F4
Woythaler M. Neurodevelopmental outcomes of the late preterm infant. Semin Fetal Neonatal Med 2019; 24: 54-59
Zonnenberg IA, van Dijk-Lokkart EM. Neurodevelopmental outcome at 2 years of age in preterm infants with late-onset sepsis. Eur J Pediatr 2019; 178: 673-680